Болезни кишечника
Дискинезия. Нарушение двигательной функции (дискинезия) желчевыводящих путей и желчного пузыря встречается очень час-10. Дискинезия ведет к изменению соотношений давления желчи и разных отделах желчевыводящей системы и нарушению доставки желчи в кишечник. Нарушение двигательной функции может возникнуть без видимых предпосылок, хотя дискинезией сопровождается все болезни желчевыводящей системы (желчнокаменная болезнь, опухоли, рубцы после удаления желчного пузыря и др.). К развитию дискинезии желчевыводящей системы предрасполагают беременность, аллергические состояния, многие болезни желудка, кишечника и поджелудочной железы. Наконец, дискинезия может быть следствием неврозов.
Для дискинезии желчевыводящих путей характерны чувство тяжести и тупая боль в верхнеправом отделе живота, обычно возникающая через 1,5-2 ч после еды. Нередко боль сопровождается тошнотой, а иногда и рвотой. Первичная, т.е. не вызванная каким-либо другим заболеванием, дискинезия протекает без осложнений. Лекарственную терапию обычно назначает врач. Больной может попробовать принимать для устранения боли одно и I средств, снимающих спастическое сокращение гладких мышц п продающихся в аптеке без рецепта, например папаверин, папаюл, витамин Р (никотиновая кислота). Принимать эти средства лучше всего непосредственно перед едой. Если боль уже возникни, снять ее нередко помогает нитроглицерин (1 таблетка под язык или капли Вотчала (6-8 капель, нанесенные на маленький кусочек сахара).
При невротизации (тревога, беспокойство, страхи, бессонница) для устранения дискинезии используют средства, применяемые для лечения неврозов, в частности настой валерианового корня, и различные нелекарственные методы. Тепло на область печени можно применять только при первичной дискинезии, предварительно посоветовавшись с врачом.
Диета должна, по возможности, содержать большое количество растительных жиров, обладающих желчегонным действием. Полезно применение до или во время еды растительных или животных желчегонных средств, например экстракта кукурузных рылец, аллохола, холензима, холагона и др. В аптеках можно приобрести цветки песчаного бессмертника и содержащий их желчегонный чай (1 столовую ложку цветков бессмертника или желчегонного чая заваривают 2 стаканами крутого кипятка, настаивают 20 мин, процеживают; принимают по полстакана 3 раза в день). Желчегонное действие оказывают листья трилистника и перечной мяты (1 столовую ложку сухих листьев заваривают стаканом кипящей воды, настаивают 15-20 мин, процеживают; принимают по 2 столовых ложки настоя 3 раза вдень).
Желчнокаменная болезнь. Образование камней в желчном пузыре и желчных путях относится к очень распространенным патологическим состояниям. Камни, состоящие из желчного пигмента билирубина, желчных кислот, холестерина и солей кальция, удается обнаружить в желчных путях и желчном пузыре примерно у 10 % взрослых людей, преимущественно женщин, склонных к полноте или тучных. Часто камни не вызывают каких-либо болезненных проявлений на протяжении всей жизни; это так называемое камненосительство. Нередко, однако, камень закупоривает желчные пути и повреждает стенки желчного пузыря и желчных протоков, способствуя их воспалению. Точные причины образования желчных камней неизвестны. Отмечена связь желчнокаменной болезни с беременностью. К образованию камней предрасполагает застой желчи, например при дискинезии желчных путей, а также нарушения обмена холестерина и кальция. Воспаление желчного пузыря и желчных ходов также способствует образованию камней, хотя возможны и противоположные соотношения: повреждение стенок желчевыделительной системы камнями ведет к воспалению.
Классическое проявление желчнокаменной болезни - так называемая желчная, или печеночная, колика, связанная с заклиниванием камня в шейке желчного пузыря или устье крупного желчного протока. Боль при желчной колике, нередко крайне сильная, обычно локализуется под ложечкой или в правом подреберье и отдает вправо и в спину. Боль возникает через час или несколько позже после приема тяжелой, особенно жирной, пищи, нередко также вскоре после отхода ко сну. Часто боль сопровождается тошнотой, рвотой, повышением температуры. Многие больные вне приступа испытывают неудобство или тяжесть в области печени, распирание жареных, копченых блюд, яиц, овощей из семейства капустных. "Закупорка общего желчного протока сопровождается обесцвечиванием кала, окраска которого вообще определяется главным обрати содержанием в нем желчных пигментов. У многих больных после приступа желчной колики развивается желтуха, обычно сохраняющаяся не более 2-3 дней, портится настроение («желчный характер»). Приступы могут проходить самостоятельно в течение нескольких часов, так как камень выталкивается с места заклинивания назад, в полость желчного пузыря, или вперед, в кишечник. Желчнокаменная болезнь часто осложняется воспалением желчно-10 пузыря (холецистит) или желчных путей (холангит). Острый холецистит или обострение хронического холецистита на фоне почечной колики требуют экстренного хирургического лечения.
Для лечения желчной колики применяют те же средства, что и при дискинезии желчных путей. При очень сильных болях необходима врачебная помощь. В предупреждении колик и прогрессирования образования камней большую роль играет диета. Она должна быть низкокалорийной, содержать достаточно витаминов, особенно рас-I коримых в жирах (витамины А, Э и К). При необходимости витами-1п,1 применяют в форме готовых препаратов. В дневном рационе существенно ограничивают количество животных жиров (сало, жирное мясо и жирная птица, сливочное масло, сливки, сметана). Содержание животных и растительных белков должно быть по возможности высоким - около 100 г в день. Углекисло-щелочные минеральные воды и ряд желчегонных средств (оливковое масло, экстракт кукурузных рылец, аллохол, холагон, холосас, цветы бессмертника, листья трилистника и перечной мяты) улучшают отток желчи, не вызывая спазма желчных путей, что способствует выталкиванию камня в полость кишечника. Следует, однако, иметь в виду, что вещества, усиливающие выведение желчи в кишечник, активизируя двигательную функцию желчных путей и желчного пузыря (такие как животный жир, яичный желток), могут вызывать спастическое сокращение стенок желчевыводящей системы, заклинивание камня и приступ желчной колики. Нередко ее провоцируют также сотрясение тела, вибрация, связанные с ездой на некоторых видах транспорта, особенно по плохим дорогам, а также с бегом, прыжками и др.
При тяжело протекающей желчнокаменной болезни может понадобиться хирургическое лечение. В последние годы успешно разрабатываются методы разрушения камней, не требующие «больших» операций и основанные, в частности, на использовании ультразвука или лазерного луча. Средств для рассасывания камней желчного пузыря и желчных протоков пока не создано.
Специфических мер профилактики желчнокаменной болезни не существует. Предупреждение ожирения, соблюдение диеты, по калорийности соответствующей потребности организма, ограничение содержания в диете животных жиров уменьшают опасность развития желчнокаменной болезни.
Острый холецистит. Острое воспаление желчного пузыря, или острый холецистит, чаще всего является осложнением желчнокаменной болезни, связанным с задержкой желчи в желчном пузыре из-за длительного спастического сокращения мускулатуры шейки либо ее закупорки камнем, а также с повреждением стенок пузыря находящимися в нем камнями. Изредка острый холецистит развивается среди полного благополучия, без видимой связи с какими-либо заболеваниями.
Острый холецистит обычно начинается с тяжелой желчной колики (см. выше), повышения температуры до 38-39°С и даже выше. Вскоре появляется резкое напряжение мышц живота сначала в правом подреберье, а затем и над всей брюшной полостью; легкое поколачивание кончиками пальцев справа по краю ребер и несколько ниже вызывает резкое усиление боли.
Острый холецистит требует срочной госпитализации, а нередко и хирургического лечения. При этом иногда симптомы болезни выражены недостаточно четко, и у врача возникают сомнения: связаны ли эти признаки с холециститом или с желчной коликой без воспаления пузыря. В подобных случаях больного нередко оставляют дома, назначив ему антибактериальные средства и препараты, снимающие спазм гладких мышц. В первый день болезни необходим голод, но количество жидкости должно быть достаточным. В дальнейшем постепенно переходят на диету, рекомендуемую при желчнокаменной болезни. В острый период болезни необходимо соблюдать постельный режим. Нарастание симптомов требует экстренной госпитализации.
Профилактика состоит в предупреждении и своевременном лечении желчнокаменной болезни.
Хронический холецистит. Хроническое воспаление желчного пузыря, или хронический холецистит, чаще всего развивается у больных желчнокаменной болезнью; эту форму болезни называют хроническим калькулезным холециститом. По течению он очень похож на желчнокаменную болезнь, но после колики на протяжении нескольких дней обычно сохраняется повышенная температура. Изредка камни в воспаленном желчном пузыре отсутствуют (хронический бескалькулезный холецистит). Эта форма болезни не сопровождается желчной коликой. Вне обострения больной испытывает тяжесть и неудобство в правом подреберье; нередко налицо и другие признаки дискинезии желчных путей (см. выше). В период обострения бескалькулезного холецистита, проявляющегося повышением температуры, появлением ноющей боли в правом подреберье, тошнотой, потерей аппетита, врач назначает антибактериальные средства. При калькулезном холецистите рекомендуется такая же диета, как при желчнокаменной болезни, а при бескалькулезном - как при дискинезии желчных путей. Желательно применение желчегонных средств (см. «Дискинезия желчных путей», «Желчнокаменная болезнь»).
Для улучшения оттока желчи иногда производят курс зондирования двенадцатиперстной кишки с введением в ее полость различных желчегонных средств; с этой целью медицинские работники применяют тонкий резиновый зонд с гладким овальным металлическим наконечником. При этом эта процедура неприятна, а для некоторых больных даже тягостна. В большинстве случаев ее вполне может заменить проводимое самим больным «слепре» зондирование без зонда. Проводится оно так. Больной ежедневно натощак принимает стакан слабого (1 чайная ложка на стакан воды) раствора сульфата магния или горькой соли, после чего полчаса лежит на правом боку, приложив к области печени грелку (кладут на правую сторону живота так, чтобы ее верхний край находился немного выше нижнего края ребер).
При калькулезном холецистите иногда необходима экстренная хирургическая помощь.
Холангит. Холангит, или ангиохолит, т.е. воспаление мелких и мельчайших желчных путей, встречается гораздо реже, чем другие болезни желчевыводящей системы. Холангит вызывается различными микроорганизмами. В подавляющем большинстве случаев воспаление возникает в связи с затруднением оттока желчи (при желчнокаменной болезни, после операций на желчных путях). Характерны желтуха, Озноб, потливость, резкие перепады температуры в течение суток, тяжесть или ноющая боль в области печени. Протекает холангит в острой и подострой форме и требует обязательного лечения в стационаре, так как нередко осложняется воспалением печени (гепатит), образованием в ней гнойников, а иногда и заражением крови. После выписки из стационара назначают такие же режим и диету, как при хроническом гепатите (см. ниже), до полного выздоровления, заключение о котором дает врач.
БОЛЕЗНИ ПЕЧЕНИ
Острый гепатит. Гепатит (от лат. пераг - печень) - воспаление тканей печени, которое может быть вызвано микроорганизмами (бактериями, вирусами, простейшими), рядом лекарств, если их принимают в очень больших дозах или если у больного имеется их врожденная непереносимость (наблюдающаяся крайне редко), а также многими ядовитыми токсическими веществами. Гепатит, не связанный с действием микроорганизмов, называют асептическим, или абактериальным. Чаще всего острый гепатит вызывают вирусы двух типов: типа А (вирус эпидемического гепатита, или болезни Боткина) и типа В (вирус сывороточного гепатита). Отдельные случаи вирусного гепатита наблюдаются повсеместно, особенно в теплое время года; изредка, преимущественно осенью, возникают вспышки или небольшие эпидемии болезни. К заражению приводит употребление пищи и воды, загрязненных испражнениями больных или вирусоносителей. Вирус гепатита типа В неспособен попасть в кровь из кишечника, и заражение происходит лишь в том случае, если вирус заносится в кровь, например при переливании крови донора-вирусоносителя, недостаточной стерилизации медицинских инструментов (поэтому им часто болеют наркоманы, пользующиеся одним шприцем). Бактериальный и амебный гепатиты встречаются редко, как правило, в тропиках и субтропиках. Малярийный гепатит был распространен в средних широтах; в наше время он почти не наблюдается.
К числу химических веществ, чаще других вызывающих острый гепатит, относятся углеводороды, в состав которых входят фтор, хлор, бром или йод (в особенности четыреххлористый углерод), вещества, содержащие мышьяк, соли тяжелых металлов. Гепатит могут вызвать некоторые лекарства, особенно применяемые в психиатрии в очень высоких дозах (аминазин, амитриптилин); значительно реже он развивается под влиянием средств, употребляемых в умеренных или даже небольших дозах для лечения внутренних болезней, например при приеме сульфаниламидов (сульфадимезин, сульфамонометоксин, сульфадиметоксин и др.), делагила, плаквенила. К сожалению, предсказать индивидуальную переносимость этих и других лекарственных препаратов пока не удается. Но если больной когда-либо раньше принимал лекарство, которое намерен ему назначить врач, и при всём этом отмечал какие бы то ни было побочные действия, он должен проинформировать об этом врача. Острый гепатит может быть следствием отравления растительными ядами, например содержащимися в мухоморах.
Развернутой картине острого вирусного гепатита предшествует период предвестников, продолжающийся около недели. Больной ощущает слабость, у него ухудшаются аппетит и самочувствие. Затем появляются чувство разбитости, тошнота, рвота, отвращение к пище. Кал нередко становится кашицеобразным, иногда жидким. Многие ощущают распирание, давление или тяжесть в правом подреберье, связанные с увеличением печени; настоящей боли обычно нет. Температура повышается не всегда и редко бывает больше 38°С. Еще через 4-6 дней появляется незначительная или умеренная желтуха. Желтоватый оттенок в первую очередь приобретают глазные белки и нёбо. Примерно через 10 дней с начала острого периода выраженность всех симптомов начинает уменьшаться, хотя функции печени могут оставаться нарушенными несколько месяцев. Иногда гепатит переходит в хроническую форму.
Клиническая картина токсических и лекарственных гепатитов зависит от вида и количества попавшего в организм болезнетворного фактора и чувствительности к нему организма. Некоторые яды прямо разрушают ткань печени, которая в дальнейшем перерождается, другие сначала вызывают нарушения внутрипеченочного кровотока, в действии третьих ведущую роль играют аллергия или индивидуальная непереносимость (идиосинкразия). Общий результат - нарушение всех функций печени: пищеварительной (уменьшение выработки желчи ведет к поносам), обменной (угнетение синтеза и обмена в печени белков, жиров, углеводов и витаминов), барьерной (утрата способности полноценно нейтрализовать всосавшиеся в кишечнике вредные вещества). Из-за отека стенок мелких желчных ходов нарушается отток желчи из печени и может развиться желтуха. Характерные для острых гепатитов тошнота, рвота, отвращение к пище, а также иногда наблюдающаяся сердечная или сосудистая недостаточность связаны с подавлением обменной и барьерной функций печени.
Выше было описано течение острого гепатита средней тяжести. Нередко, однако, болезнь протекает в очень легкой форме, оставаясь не замеченной ни самим больным, ни окружающими. И напротив, под влиянием неблагоприятных факторов (врожденная или приобретенная вследствие злоупотребления спиртным «слабость» печеночной ткани, чрезмерная доза повреждающего агента, индивидуальная сверхчувствительность к нему) острый гепатит может перейти в хронический и даже в цирроз печени (см. ниже).
Лечение всех форм острого гепатита - дело специалистов. Сам же больной и окружающие должны твердо знать, что в основе лечения до сих пор лежат режим и диета. Первые 1,5-2 нед. больной находится на постельном режиме. Ему разрешают питаться в полусидящем положении и ненадолго садиться для отправления естественных нужд. Цель такого режима - по возможности уменьшить интенсивность обмена веществ, т.е. не допустить перегрузки пораженной печени. По мере смягчения симптомов режим постепенно расширяют. В последние годы в большинстве стран мира отказались от применения жесточайшей диеты с полным исключением из пищевого рациона белков и жиров как пищевых веществ, дающих наибольшую нагрузку печени, хотя некоторые врачи считают, что в первые дни болезни такая диета необходима. Сложность в том, что, с одной стороны, употребление в пищу белков и жиров требует напряженной работы печени, а с другой - нехватка этих веществ препятствует восстановлению жизнедеятельности печеночных клеток. Самым разумным представляется ограничение количества белков до 30 г и жиров до 20 г в сутки (см. табл. 6). Когда состояние больного начинает улучшаться, ему назначают диету, содержащую около 50 г белка и жира в сутки. Кулинарная обработка белковых продуктов должна сделать их щадящими (суфле из мяса, птицы, рыбы, белковый омлет, творог). Достаточная по времени температурная обработка улучшает усвояемость животных белков. К легкоусвояемым жирам относятся сливочное и растительное масло, яичные желтки, значительно хуже усваиваются сало и маргарин. Важно, чтобы пища содержала достаточно витаминов. Если это по той или иной причине невозможно, больному дают поливитаминные препараты. Не следует употреблять продукты, усиливающие отделение желчи (копчености, шоколад, какао, кофе).
Категорически запрещается употребление любых спиртных напитков, включая и слабые: алкоголь при гепатите смертельно опасен и, даже если не приводит к гибели больного, способствует переходу острого гепатита в хронический и в цирроз печени.
Гигиенические процедуры в первые дни болезни ограничивают протиранием кожи, для чего можно использовать, например, смесь равных количеств водки и 2-3 % уксуса. С началом улучшения больной может принять теплый душ, а с третьей недели болезни - и теплую ванну.
Профилактика острого эпидемического гепатита (тип А) состоит из санитарно-гигиенических мер: тщательного мытья рук, фруктов и овощей, используемых в пищу сырыми, использования для питья только кипяченой воды, достаточной по времени и интенсивности тепловой обработки пищи. Все эти меры нужно особенно строго соблюдать при уходе за больным или контактах с ним, а также во время вспышки или эпидемии заболевания. В этот период вообще не рекомендуется есть сырые фрукты и овощи. Кроме того, если в помещении находится больной, нужно дезинфицировать уборную (унитаз, бачок, сиденье, стены) и подкладное судно насыщенным раствором хлорной извести или 2-3 % раствором хлорамина. Предупреждение сывороточного гепатита прямо зависит от результатов борьбы с наркоманией. Случай или вспышка сывороточного гепатита в лечебном учреждении расцениваются как чрезвычайное происшествие.
Возможность профилактики токсических гепатитов определяется информированностью населения и, в частности, доступностью этой информации. Местные общественные и государственные природоохранные организации не должны допускать существования экологических секретов (загрязнение водоемов токсичными для печени веществами и др.).
Вторичная профилактика, направленная на то, чтобы не допустить перехода острого гепатита в хронический и в цирроз печени,
включает диету, полное воздержание от алкоголя, устранение любых факторов, в том числе лекарств, которые могут оказывать неблагоприятное влияние на печень, ограничение физической активности. Она должна проводиться не менее полугода, пока не будет окончательно выяснено, что функции печени полностью восстановились и болезнь не приобрела хронического течения.
Хронический гепатит. Хроническое воспаление печени чаще всего наблюдается утех, кто перенес острый (особенно вирусный) гепатит. О факторах, способствующих переходу острого гепатита в хронический, говорилось выше. Но гепатит может иметь и первично хроническое течение, т.е. развиваться исподволь. Эта форма болезни возможна при длительном воздействии малых количеств тех токсических веществ, которые в больших дозах вызывают острый гепатит. Другая причина первично хронического гепатита - длительный застой желчи в желчных путях, например при желчнокаменной болезни. В печени при хроническом гепатите наряду с вялотекущим воспалением происходит перерождение тканей (дистрофия) и разрастание соединительной ткани, что может нести к циррозу (см. ниже).
Проявления разных форм хронического гепатита неодинаковы и в основном неспецифичны. Больного беспокоят слабость, апатия, потеря аппетита, снижение массы тела; периодически могут возникать желтушность белковой оболочки глаз, а иногда и кожи, нередко ощущение тяжести или неудобства в правом подреберье. Боль в области печени отмечается, когда первопричиной гепатита служит застой желчи. Как и при других болезнях печени, в этом случае необходимо неуклонное соблюдение диеты, содержащей достаточное количество (60-80 г в сутки) белков, половина из которых должна иметь животное происхождение, и до 400 г углеводов (см. табл. 6). Жиры добавляют в пищу лишь в том количестве, которое делает ее приемлемой на вкус. Если пища бедна витаминами, рекомендуется принимать поливитамины.
Хронический гепатит нередко сопровождается подавлением выработки желудочного сока, что затрудняет переваривание и усвоение белков. В этих случаях целесообразно, посоветовавшись с врачом, применять разбавленную соляную кислоту с пепсином или желудочный сок, как при хроническом гастрите с пониженной секрецией (см. выше).
Врач, ориентируясь на функциональное состояние печени, определяет и разумный для каждого больного уровень физической активности.
Предупреждение появления хронического гепатита, а также его прогрессирования, базируется, прежде всего, на мерах профилактики и лечения острого гепатита, а также желчнокаменной болезни.

Задачи: Изучить строение и функции печени и желчевыводящих путей. Изучить наиболее часто встречающиеся заболевания. Путем анкетирования выявить наиболее частые заболевания печени и желчных протоков, причины, приведшие к заболеваниям. Разработать рекомендации по профилактике данных заболеваний.

Общие понятия о печени Печень (hepar) - самая крупная пищеварительная железа. Она располагается непосредственно под диафрагмой в верхнем отделе брюшной полости, преимущественно в правом подреберье. Имеет верхнюю и нижнюю поверхности, передний и задний края. Так же печень делят на две доли: правую (большую) и левую (меньшую).



Функции печени: Завершение процесса пищеварения Запасание необходимых для жизни организма энергетических соединений и выделение их в кровь в нужных для каждого данного момента количествах Обезвреживание ядовитых для организма соединений Синтез и выделение в кровь ряда белковых тел, играющих важную роль в процессах свертывания крови Образование и выведение через систему желчных путей специфического секрета – желчи Выработка значительной части необходимых для жизнедеятельности организма энергии Может служить резервуаром крови

Общие сведения о желчном пузыре формаудлиненная грушевидная форма, с одним широким, другим узким концами Длина8–14 см ширина3-5 см емкость40-70 кубических см окраскатемно-зеленая Желчный пузырь представляет собой мешкообразный резервуар для вырабатываемой в печени желчи



Желчь Желчь – это жидкость сложного состава, pH Горькая на вкус, содержит 90% воды и 10% органических и минеральных веществ. В ее состав входят желчные кислоты, пигменты, холестерин, билирубин (красящее вещество, пигмент), NaCl и KCl, Ca, Fe, Mg, ряд гормонов и продуктов обмена веществ.

Холецистит Холецистит – воспаление желчного пузыря. В большинстве случаев холецистит развивается при наличии камней в желчном пузыре. Причины: нерегулярное питание, сочетающееся с перееданием малоподвижный образ жизни беременность инфекция (кишечные палочки, кокки и другие возбудители проникают из кишечника либо заносятся с током крови). наследственно-конституциональное предрасположение.

Желчнокаменная болезнь Желчнокаменная болезнь связана с образованием камей в желчном пузыре и (или) желчных протоках и обусловлена застоем в них желчи или нарушением обмена веществ. Часто на протяжении ряда лет больной ощущает тяжесть в правом подреберье, возникающую после еды, горечь во рту, горькую отрыжку. Эти первые симптомы неблагополучия в организме - достаточный повод для обращения к врачу.

Желчнокаменная болезнь Причины: чрезмерное питание и малоподвижный образ жизни застой желчи, связанный с анатомическими изменениями желчного пузыря и желчных протоков в результате их воспаления (рубцы, спайки) и с нарушениями его двигательной функции нерегулярное питание (большие перерывы между едой), перееданием вздутием живота, запорами наследственное предрасположение к желчнокаменной болезни (заболевание встречается у членов одной семьи в разных поколениях).

Хронический гепатит Морфологическое определение: хронический гепатит - это воспалительно-дистрофическое поражение печени с гистиолимфоцитарной инфильтрацией по ходу портального тракта с гипертрофией купферовских клеток, атрофическими изменениями в паренхиме и сохранением дольковой структуры.

Хронический гепатит Хронический гепатит в % случаев – это исход острого вирусного гепатита. Вирус гепатита относится к группе медленных вирусов. Он обнаруживается во всех жидких средах организма, особенно в крови. Его можно обнаружить даже в человеческой слюне. Он обладает высокой жизнестойкостью и может долго существовать в засохшей крови или на других поверхностях. Вирус гепатита В в 100 раз более вирулентный, чем вирус СПИДа.

Хронический гепатит Переходу острого гепатита в хронический способствуют: несвоевременная диагностика недостаточное лечение нарушение питания, диеты прием алкоголя ранняя выписка раннее начало физической деятельности после перенесенного заболевания на фоне заболеваний ЖКТ. Но даже при исключении всех вышеперечисленных факторов вирусный гепатит в 5% случаев переходит в хронический.

Исследовательская часть Мной было проведено анкетирование, на тему «Заболевания печени и желчевыводящих путей, причины их вызывающие». Анкетируемым было предложено письменно ответить на 10 вопросов. Было опрошено 50 человек разного возраста и социального положения. Анкетирование показало следующие результаты:


Количество заболеваний в зависимости от пола опрашиваемых: Если сравнивать количество заболевших между мужчинами и женщинами, то женщины болеют чаще (6 % - гепатитом, 30 % - холециститом). В то время, как мужчины болеют реже (5 % - гепатитом, 5 % - холециститом).

Зависимость заболеваний от возраста опрашиваемых: Хорошо видна зависимость заболеваний от возраста. Если среди опрашиваемых до 30 лет болеет 22 % человека, от лет – 23 %, то старше 50 лет данное заболевание встречается у 55 %.





К основным симптомам заболеваний печени и желчных путей относятся боли горечь во рту отрыжка снижение аппетита тошнота рвота поносы запоры кожный зуд. К основным синдромам при заболеваниях печени и желчевыводящих путей относятся: желтушный синдром отёчноасцитический болевой синдром диспептический синдром геморрагический синдром астенический синдром синдром портальной гипертензии синдром энцефалопатии гепатолиенальный синдром. Печеночная желтуха наблюдается при гепатитах и циррозах печени.
Поделитесь работой в социальных сетях
Если эта работа Вам не подошла внизу страницы есть список похожих работ. Так же Вы можете воспользоваться кнопкой поиск
Лекция №4
Тема: Основные симптомы и методы диагностики заболеваний печени и желчевыводящих путей. Хронические гепатиты.
К основным симптомам заболеваний печени и желчных путей относятся боли, горечь во рту, отрыжка, снижение аппетита, тошнота, рвота, поносы, запоры, кожный зуд.
К основным синдромам при заболеваниях печени и желчевыводящих путей относятся:
- желтушный синдром
- отёчно-асцитический
- болевой синдром
- диспептический синдром
- геморрагический синдром
- астенический синдром
- синдром портальной гипертензии
- синдром энцефалопатии
- гепато-лиенальный синдром.
Желтушный синдром проявляется желтушным окрашиванием кожных покровов и слизистых оболочек, потемнением мочи, посветлением кала. Желтуха возникает вследствие ненормально высокого содержания в крови и тканях билирубина (желчного пигмента). Цвет кожи при желтухе может быть разнообразных оттенков: бледный с желтоватым оттенком, лимонно-желтый, золотистый, желто-зеленый и даже темно-бурый. Билирубин окрашивает не только кожу, но и почти все ткани организма.
Выделяют три основных типа желтухи: а) подпеченочную; б) печеночную; в) надпеченочную.
Подпеченочная желтуха возникает вследствие закрытия желчных путей или сдавления их извне. Чаще всего она возникает при желчнокаменной болезни и раке головки поджелудочной железы. Билирубин крови достигает максимальных цифр. Желчь не поступает в кишечник, кал обесцвечивается, в испражнениях отсутствует стеркобилин (пигмент, придающий характерную окраску калу). Вместе с тем производное билирубина уробилин выделяется с мочой, придавая ей темную окраску. Важным признаком является интенсивное окрашивание кожи. Для подпеченочной желтухи, вызванной закупоркой общего желчного протока камнем, характерно быстрое развитие и в дальнейшем то усиление, то ослабление ее, в результате то усиливающегося, то ослабевающего спазма потока. Желтуха, вызываемая раковой опухолью головки поджелудочной железы, развивается медленнее и постепенно прогрессирует.
Печеночная желтуха наблюдается при гепатитах и циррозах печени. В таких случаях имеется функциональное нарушение тока желчи в результате того, что печеночные клетки частично утрачивают способность выделять желчь в желчные ходы, и билирубин накапливается в крови.
Надпеченочная желтуха (наследственная и приобретённая) возникает вследствие повышенного распада (гемолиза) эритроцитов с образованием билирубина. Такая форма желтухи обычно мало интенсивна.
Кожный зуд обычно наблюдается при желтухе, но может встречаться и без нее. Зуд возникает вследствие задержки в крови при заболеваниях печени желчных кислот, которые, откладываясь в коже, раздражают заключенные в ней чувствительные нервные окончания.
Болевой синдром: Боли при заболеваниях печени и желчных путей могут вызываться воспалением брюшины, быстрым и значительным увеличением печени (застойная печень), ведущим к растяжению капсулы печени, спастическим сокращением желчного пузыря и желчных ходов, растяжением желчного пузыря. Боли локализуются в правом подреберье и могут носить различный характер: от чувства тяжести и давления до тяжелых приступов желчной колики. Для заболеваний печени выраженные боли не характерны, за исключением некоторых ситуаций (алкогольный гепатит, острый токсический гепатит). Обычно больные либо не испытывают болевых ощущений, либо отмечают чувство тяжести в правом подреберье. Для заболеваний желчевыводящих путей боль является типичным признаком: обычно она зависит от приема пищи (провоцируется едой, особенно обильной, жаренной, жирной). При желчно-каменной болезни боли могут достигать очень большой силы и носить приступообразный характер (печеночная колика), при обтурации общего желчного протока завершаться развитием желтухи.
Диспептический синдром
При болезнях печени и желчных путей больные жалуются на понижение аппетита, горечь во рту, отрыжку, тошноту, рвоту, метеоризм, неустойчивый стул.
Механизм : нарушение моторики желчевыводящих путей с вовлечением желудка и двенадцатиперстной кишки, нарушение пищеварения из-за недостаточного или неритмичного выделения желчи в двенадцатиперстную кишку. Наблюдается при любых заболеваниях печени и желчевыводящих путей. Такие явления нередко связаны с сопутствующими гастритом или колитом.
Геморрагический синдром : носовые кровотечения, кровоточивость десен, подкожные кровоизлияния, меноррагии, кровавая рвота, дегтеобразный стул или кровь в кале.
Механизм: нарушение функции печени (уменьшение синтеза фибриногена и протромбина) и понижение в связи с этим свертываемости крови, повышение проницаемости капилляров; нарушение функции увеличенной селезенки в регуляции кроветворения и разрушении форменных элементов крови (тромбоцитопения); нарушение всасывания витамина К, авитаминоз. Наблюдается при циррозе, тяжелом гепатите, длительном холестазе.
Астенический синдром: общая слабость, быстрая утомляемость, раздражительность, головные боли, снижение трудоспособности. Является частым проявлением болезней печени (гепатит, цирроз), причем при гепатите часто единственным.
Синдром портальной гипертензии развивается при затруднении кровотока в системе воротной вены. Наблюдается при циррозе печени. Основные проявления портальной гипертензии: асцит; варикозное расширение вен пищевода, желудка, передней брюшной стенки, геморроидальных вен; спленомегалия.
Механизм: повышение давления в системе портальной вены. При этом часть жидкости из крови через тонкие стенки мелких сосудов брыжейки и кишечника попадает в брюшную полость и развивается асцит. Портальная гипертензия приводит к развитию анастомозов между воротной и полыми венами. Расширение вен вокруг пупка и под кожей живота хорошо заметны, носят название «голова медузы». Застой крови в системе воротной вены сопровождается кровотечениями из варикозно расширенных вен пищевода, желудка, прямой кишки.
Отечно-асцитический синдром : отёки стоп, голеней, поясницы, крестца, передней брюшной стенки, увеличение живота, уменьшение диуреза.
Механизм: нарушение функции печени с развитием печеночно-клеточной недостаточности (уменьшение синтеза белка, нарушение инактивации альдостерона), повышение давления в системе воротной вены. Наблюдается при циррозе печени, патологии сосудов (печеночных вен, портальной вены) тромбоз, воспаление, сдавление.
Гепато-лиенальный синдром увеличение печени и селезенки, является частым и наиболее характерным симптомом циррозов печени, может наблюдаться при гемолитической желтухе и других болезнях крови.
Диагностический поиск
- Жалобы.
- Анамнез:
- контакты с больными вирусным гепатитом или желтухой (в том числе половой контакт),
- переливание крови и ее компонентов, контакты с кровью (медицинские работники, особенно процедурные медицинские сестры, хирурги, акушеры, гинекологи, работники станций и отделений заготовки крови),
- операции, стоматологические манипуляции, частые курсы инъекционной или инфузионной терапии, обширные татуировки,
- длительное пребывание в замкнутых коллективах, беспорядочная половая жизнь, наркомания (пользование общими шприцами), низкий гигиенический уровень.
- диагностическую ценность представляют сведения о злоупотреблении алкоголем, длительных контактах с промышленными ядами и инсектицидами, о заболеваниях печени и желчевыводящих путей у близких родственников.
3. Объективные клинические данные:
- желтуха, которая заметна на слизистой мягкого неба, склерах, коже (не окрашиваются ладони и подошвы).
- следы расчесов на коже, ксантомы (указывают на наличие холестаза).
- телеангиэктазии, сосудистые звездочки (их излюбленная локализация лицо, грудь, спина, плечи), эритема ладоней, а также гинекомастия, облысение на груди, в подмышечных впадинах, на лобке, атрофия яичек (эти симптомы объясняются нарушением инактивации эстрогенов печенью).
- геморрагические проявления: петехии, иногда сливные, небольшие синячки, обширные подкожные кровоизлияния на месте ушибов, инъекций являются следствием недостаточного синтеза факторов свертывания крови печенью или тромбоцитопении.
- расширение подкожных вен передней стенки живота служит признаком портальной гипертензии. Увеличение размеров живота обычно указывает на асцит, наличие которого определяют специальными приемами пальпации и перкуссии. Косвенными признаками асцита являются появление пупочной грыжи или выпячивание пупка.
- атрофия мускулатуры, особенно плечевого пояса, потеря массы тела, отеки ног, асцит свидетельствуют о нарушении белково-синтетической функции печени. Лимфоаденопатия (увеличение лимфатических узлов) отмечается при отдельных заболеваниях печени (аутоиммунный гепатит, вирусный гепатит), но чаще при наличии гепатомегалии указывает на метастазы опухоли.
- болезненность в области правого подреберья отмечается при увеличении печени (обычно при острых процессах) и заболеваниях желчевыводящих путей (воспаление желчного пузыря и протоков, растяжение желчного пузыря). Воспаление желчного пузыря характеризуется рядом болевых симптомов, называемых пузырными.
- гепатомегалия наряду с желтухой является важнейшим симптомом. Уплотненная консистенция пальпируемой печени всегда свидетельствует о ее поражении. Печень может пальпироваться ниже реберной дуги по правой средне-ключичной линии вследствие ее опущения, поэтому следует перкуторно определять размер печени по названной линии. Важно помнить, что на поздних стадиях цирроза печени, особенно витусной этиологии, размеры печени могут быть не только не увеличенными, но даже уменьшенными.
- спленомегалия всегда служит ценным патологическим симптомом.
4. Лабораторные методы.
Общий анализ крови не выявляет специфических для заболеваний печени и желчевыводящих путей изменений. Возможные отклонения:
анемия (при тяжелых гепатитах, циррозах вследствие смешанных причин, при кровотечениях из варикозно расширенных вен пищевода и желудка);
лейкоцитоз (при остром алкогольном гепатите, при выраженном воспалительном процессе в желчном пузыре или протоках);
лейкопения (при остром вирусном гепатите, при циррозе печени со спленомегалией);
тромбоцитопения (при циррозе);
ускорение СОЭ (отмечается при большинстве активных процессов в печени и выраженном воспалении желчевыводящих путей).
Общий анализ мочи.
появление желчных пигментов, уробилина: при нарушении функции печени (гепатит, цирроз), при повышении образования билирубина (гемолиз).
Биохимическое исследование играет очень важную роль в диагностике заболеваний печени. Биохимические тесты являются индикаторами определенных процессов в печени и объединяются в синдромы.
Синдром цитолиза свидетельствует о цитолитическом и некротическом процессе в гепатоцитах. Индикаторы цитолиза трансаминазы (АЛАТ, АСАТ) повышены, повышен несвязанный (свободный) билирубин. Наличие синдрома цитолиза обычно указывает на гепатит, активную фазу цирроза печени.
Мезенхимально-воспалительный синдром свидетельствует о воспалительном процессе в печени и вместе с цитолизом указывает на гепатит, активную фазу цирроза печени. Индикаторы мезенхимально-воспалительного синдрома:
повышенный уровень гамма-глобулинов крови; тимоловой пробы.
Синдром холестаза свидетельствует о нарушении экскреции желчи. Индикаторы холестаза: щелочная фосфатаза; гамма-ГТП; связанный билирубин все показатели повышены.
Синдром печеночно-клеточной недостаточности свидетельствует об уменьшении количества функционирующих гепатоцитов и наблюдается при остром гепатите (редко при хроническом), циррозе печени. Индикаторы: альбумины сыворотки крови, общий белок - понижены; протромбиновый индекс, фибриноген - понижены; нарастание несвязанного (свободного) билирубина.
Кроме того, исследуются: маркеры вирусного гепатита .
Дуоденальное зондирование:
Классический метод (получение трех порций: А, В, С) дает возможность получить желчь для исследования, в некоторой мере судить о функции желчного пузыря определение порции В говорит о функционировании пузыря.
Инструментальные методы
Ультразвуковое исследование обеспечивает возможность неинвазивным безопасным способом оценить состояние паренхимы печени, желчевыводящих путей и желчного пузыря, в том числе и при необходимости срочных исследований у тяжелых больных. Ультразвуковое исследование особенно информативно для визуализации желчных протоков и желчного пузыря: позволяет видеть их размеры, форму, толщину стенок, наличие конкрементов (чувствительность и специфичность метода при холелитиазе более 95 %). При обструкции желчных протоков с его помощью можно определить локализацию препятствия. Метод результативен при наличии объемных образований в печени (опухоли, абсцессы, кисты). С помощью УЗИ можно получить ценную информацию о других структурных образованиях брюшной полости и забрюшинного пространства, в том числе об изменениях поджелудочной железы (опухоли, кисты, кальцинаты). УЗИ позволяет определить размеры селезенки, выявить асцит.
Рентгеновские методы исследования:
оральная холецистография (выполняется после приема контрастного вещества внутрь, позволяет видеть тень желчного пузыря, оценить ее интенсивность, обнаружить камни, в некоторой степени судить о сократимости пузыря);
внутривенная холангиография (холеграфия) - выполняется после внутривенного введения контрастного вещества, дает возможность визуализировать желчные протоки и желчный пузырь.
Радиоизотопные методы :
сканирование печени (производится после внутривенного введения изотопа, избирательно накапливающегося в печени, и позволяет оценить состояние печеночной паренхимы, выявить очаговые изменения (опухоли, метастазы, абсцессы).
Пункционная биопсия печени и лапароскопия применяются в случае подозрения на рак печени и желчного пузыря при прогрессирующей желтухе, длящейся более 4 недель, а также неясного происхождения. Пункционную биопсию делают специальной иглой, с помощью которой получают небольшое количество ткани печени для гистологического исследования. С помощью лапароскопа осматривают нижнюю поверхность печени и желчный пузырь.
ХРОНИЧЕСКИЙ ГЕПАТИТ
Хронический гепатит полиэтиологическое диффузное воспалительно-дистрофическое заболевание печени, не сопровождающееся нарушением дольковой структуры печени и продолжающееся не менее 6 месяцев.
Причины
- Самой частой причиной хронического гепатита является перенесенный острый вирусный гепатит. Доказанным является переход в хроническую форму острого гепатита, вызванного вирусами В, С, Д, G , а также простого герпеса, цитомегаловируса. Вирусы гепатитов передаются парентеральным путем через кровь (при медицинских манипуляциях, гемотрансфузиях, татуировках и др.), половым путем (преимущественно вирус В, С) и от матери к плоду. Хронический вирусный гепатит (особенно вызванный вирусом С) может трансформироваться в цирроз печени, на фоне которого может развиться рак печени. Отличительной особенностью гепатита С является латентное и малосимптомное течение, диагноз длительно не распознается и быстро приводит к циррозу и раку печени, этот гепатит называют ласковым убийцей.
- алкоголь доказано, что этанол является гепатотропным ядом. Алкоголь повреждает гепатоциты и вызывает аутоиммунные реакции. Доза и продолжительность употребления, необходимые для развития поражения печени, не установлены. Гепатит является одним из вариантов (или стадий) алкогольной болезни печени, которая включает, кроме хронического гепатита, стеатоз (жировое перерождение печени), фиброз, цирроз.
- токсическое действие лекарственных средств на печень (салицилаты, цитостатики, анаболические стероиды, антибиотики, транквилизаторы и др.).
- неполноценное питание (недостаток белков и витаминов в пище).
- отягощенная наследственность.
- действие токсических веществ на организм (соли тяжелых металлов и др.).
Под влиянием этиологических факторов формируется диффузное воспалительно-дистрофическое поражение печени: дистрофия и некроз гепатоцитов, воспалительная инфильтрация, развитие соединительной ткани (фиброз). Таким образом развивается в большей или меньшей степени выраженное повреждение паренхимы и стромы печени.
Классификация хронических гепатитов.
По этиологии:
- аутоиммунный характеризуется наличием аутоантител против компонентов гепатоцита.
- токсический;
- лекарственный;
- вирусный;
- алкогольный;
- метаболический;
- билиарный;
- криптогенный когда этиологию установить не удается и др.
По активности - по степени выраженности повреждений гепатоцитов (цитолиз, некроз), выраженности и локализации клеточной инфильтрации различают:
Активный протекает агрессивно, с элементами некроза участков печени;
Персистирующий - протекает малосимптомно, доброкачественно.
Клиническая картина.
При хроническом гепатите выявляются следующие синдромы;
- астено-вегетативный: слабость, утомляемость, снижение трудоспособности (у части больных бывает длительное время единственным проявлением гепатита);
- болевой - боли или чувство тяжести и переполнения в правом подреберье или эпигастрии, не зависящие или несколько усиливающиеся после приема пищи;
- диспептический - тошнота, снижение аппетита, вздутие живота, горечь во рту, отрыжка, неустойчивый стул;
- желтуха (желтушное окрашивание слизистых, склер, кожи);
- синдром холестаза (зуд кожи, желтуха, темная моча, светлый кал, ксантомы, признаки мальабсорбции жирорастворимых витаминов A , D , Е, К, проявляющиеся кровоточивостью, болями в костях);
- синдром малых печеночных признаков (сосудистые звездочки, пальмарная эритема, малиновый язык);
- геморрагический (носовые кровотечения, кровоизлияния в местах инъекций, при небольших травмах).
При объективном исследовании можно обнаружить желтуху разной степени выраженности, ксантомы (внутрикожные бляшки), увеличенную и иногда болезненную при пальпации печень.
При хроническом персистирующем гепатите боли в животе умеренного характера, общее состояние удовлетворительное. Печень умеренно увеличена, небольшая желтушность склер.
При хроническом активном гепатите пациенты жалуются на боли и чувство распирания в животе, тошноту, рвоту, горечь и сухость во рту, почти полное отсутствие аппетита, повышение температуры тела, слабость. Печень значительно увеличена, наблюдается желтуха, похудание, увеличение лимфатических узлов, геморрагии на коже.
Лабораторные данные .
В общем анализе крови выявляется анемия, лейкопения, тромбоцитопения, ускоренное СОЭ.
Выделяют лабораторные биохимические синдромы хронического гепатита:
цитолитический: повышение уровня АЛАТ и АСАТ в сыворотке крови: при легкой степени активности в 33,5 раза; при средней степени активности в 310 раз; при высокой степени активности более 10 раз;
мезенхимально-воспалительный: повышенный уровень гамма-глобулинов; повышенная тимоловая проба.
Наличие у больного цитолитического и мезенхимально-воспалительного синдромов определенно и однозначно указывают на наличие гепатита, а степень их выраженности на степень его активности;
печеночно-клеточная недостаточность: увеличение несвязанного билирубина; снижение содержания альбуминов; снижение протромбинового индекса, фибриногена.
Синдром печеночно-клеточной недостаточности присутствует не у всех больных хроническим гепатитом и свидетельствует в пользу тяжелого поражения печени.
холестаз: повышенный уровень щелочной фосфатазы; повышенный уровень связанного билирубина.
Для уточнения этиологии гепатита и исключения прежде всего вирусной этиологии производится исследование маркеров вирусов гепатита .
При скрининговых (ориентировочных) исследованиях вируса В определяют HBsAg , вируса С анти-НС v , далее при необходимости выполняют весь набор маркеров.
При гепатите проводят исследование мочи на:
желчные пигменты, появляются в моче при холестазе;
желчные пигменты в сочетании с уробилином, появляются в моче при выраженном поражении паренхимы печени.
Инструментальные методы .
Ультразвуковое исследование печени визуализирует изменение контуров и размеров печени, ее структуры, состояние желчных ходов, желчного пузыря, сосудов печени, в частности воротной вены. Сканирование печени выявляет наличие и характер ее структурных изменений. Морфологическое исследование биоптата печени является наиболее достоверным диагностическим критерием хронического гепатита и основным дифференциально-диагностическим тестом.
Осложнения:
Печеночная энцефалопатия (нарушение сознания, изменение личности, расстройство интеллекта и речи, могут быть эпилептические припадки, состояние делирия);
Цирроз печени;
Кровотечения различной локализации.
Лечение.
Двигательный режим зависит от степени активности воспалительного процесса в печени. При малоактивной форме общий режим, при высокоактивной постельный.
Рекомендуется диета № 5 : питание дробное 4-6 раз в сутки, ограничение соли, жиров, из рациона исключаются жирные сорта мяса, жареные блюда, острые, соленые и копченые, крепкий кофе. Рекомендуется употребление молока и молочных продуктов, нежирных сортов мяса и рыбы, блюда из круп, сладкие сорта фруктов и ягод, пюре из овощей. Категорически запрещается употребление алкоголя.
Медикаментозная терапия.
В качестве этиотропной терапии при вирусных гепатитах применяются противовирусные препараты: интерфероны - реаферон, инферон, виферон и др, которые назначаются в дозе 3-5 млн МЕ ежедневно или 3 раза в неделю на протяжении 6-12 месяцев в зависимости от формы вирусного гепатита, а также противовирусные ацикловир, рибавирин и др. Разработаны схемы лечения, согласно которым терапия проводится в специализированных лечебных учреждениях после тщательной диагностики (вирусные маркеры, биопсия печени).
К препаратам базисной патогенетической терапии относят гепатопротекторы : эссенциале в ампулах для внутривенного введения и в таблетках, липоевая кислота, легалон, силибор, ЛИВ-52, гептрал, орнитин. Тепатопротекторы принимаются в течение длительного времени, курсами по 1-3 месяца. Они повышают устойчивость клеток печени к вредным воздействиям, стимулируют клеточную регенерацию.
Витаминные препараты улучшают регенерацию клеток печени: витамины группы В, витамин Е, аскорбиновая кислота, никотиновая кислота и др.
При выраженной активности заболевания используются г люкокортикостероиды (преднизолон, дексаметазон и др.) Цитостатики назначаются в специализированных лечебных учреждениях обычно при аутоиммунном гепатите.
При наличии синдрома холестаза применяют препараты урсодезоксихолевой кислоты (урсофальк, урсосан).
При лечении тяжелых форм ХГ с признаками печеночной недостаточности используется гемосорбция, плазмаферез. Проводится дезинтоксикационная терапия гемодезом, 5% глюкозой внутривенно капельно. При развитии печеночной энцефалопатии с целью уменьшения всасывания аммиака в кишечнике применяют лактулозу (дюфалак). При выраженном кожном зуде назначаются: холестирамин, антигистаминные препараты.
Желчегонные препараты и препараты, содержащие желчь, при хроническом гепатите противлпоказаны!
Санаторно-курортное лечение показано больным с хроническим персистирующим гепатитом в неактивной стадии.
Профилактика.
Первичная профилактика ХГ заключается в профилактике и эффективном лечении острого вирусного гепатита, в рациональном питании, борьбе с алкоголизмом, наркоманией и в использовании лекарственных средств строго по назначению врача. Основное внимание уделяется тщательной обработке инструментов в медицинских учреждениях, использованию разовых инструментов и материалов. Медицинский персонал (особенно процедурные и операционные медицинские сестры, хирурги, акушеры) должен использовать перчатки, при повреждении кожи и контакте с кровью больного вирусным гепатитом показана экстренная профилактика гамма-глобулином. В медицинских учреждениях имеются инструкции, регламентирующие все правила работы и защиты медицинского персонала. Необходима широкая разъяснительная работа среди населения в отношений путей распространения вирусных гепатитов: полового использование презервативов, при нанесении татуировок общими инструментами, в среде наркоманов при использовании общих шприцев.
Профилактика алкогольных поражений состоит в разъяснении вреда алкоголя как гепатотропного яда.
Вторичная профилактика заключается в диспансеризации пациентов, больных хроническим гепатитом. Больные находятся на диспансерном наблюдении с контролем два и более раз в год (в зависимости от активности процесса и необходимости контроля при длительном применении интерферона или других активных методов лечения). Примерная схема диспансерного наблюдения: кратность посещения 2 раза в год; обследования: анализ крови общий 2 раза в год; анализ крови биохимический 2 раза в год; УЗИ печени 1 раз в год.
Уход.
Медицинская сестра обеспечивает: своевременное и правильное выполнение назначений врача; своевременный и правильный прием больными лекарственных препаратов; контроль передачи больному продуктов питания от родственников; контроль АД, частоты дыхания, пульса, массы тела; выполнение программы ЛФК; подготовку больного к дополнительным исследованиям (лабораторные, инструментальные). Также она проводит: беседы с больными и их родственниками о необходимости соблюдения диеты и режима питания, о значении систематического приема лекарственных средств; обучение больных правилам приема лекарственных препаратов.
Особенностью ухода за больными хроническими вирусными гепатитами является соблюдение правил, препятствующих контакту крови больного с другими больными и медицинским персоналом. Для этого используют разовые инструменты, тщательную обработку многоразовых инструментов, работу в перчатках, забор крови только шприцем и т. д.
PAGE 5
Другие похожие работы, которые могут вас заинтересовать.вшм> |
|||
| 14786. | Болезни печени и желчевыводящих путей | 15.33 KB | |
| В эту группу входят неопухолевые заболевания печени желчевыводящих путей. Классификация болезней печени базируется на 3 принципах 1 патогенетическом 2 этиологическом 3 морфологическом. По этиологическому принципу болезни печени делятся на 5 групп... | |||
| 9493. | Желчь. Дискинезия желчных путей. Дополнительные методы исследования при заболеваниях желчевыводящих путей | 21.15 KB | |
| Желчь Секреция жёлчи производится гепатоцитами - клетками печени. Жёлчь собирается в жёлчных протоках печени, а оттуда, через общий жёлчный проток поступает в жёлчный пузырь и в двенадцатиперстную кишку, где участвует в процессах пищеварения. | |||
| 6562. | Синдром раздраженного кишечника (СРК). Клинические симптомы. Основные диагностические критерии. Методы диагностики | 20.9 KB | |
| Синдром раздраженного кишечника СРК. Тактика ведения и лечения больных с СРК. Синдром раздраженного кишечника СРК функциональное заболевание характеризующееся наличием у больного на протяжении последнего года по меньшей мере в течение 12 недель болей или дискомфорта в животе которые проходят после дефекации и сопровождаются изменением частоты или консистенции стула. | |||
| 6564. | Глютеновая энтеропатия. Этиология. Клинические симптомы. Основные методы диагностики. Особенности ведения и лечения больных | 16.41 KB | |
| Целиакия глютеновая энтеропатия эпидемическая спру наследственно обусловленное заболевание характеризующееся снижением активности пептидаз слизистой оболочки тонкой кишки расщепляющих глиадин фракцию глютена белка содержащегося в злаковых культурах. Этиопатогенез: Глиадин действуя как антиген и вызывая выработку антител образует иммунные комплексы приводящие к лимфоплазмоцитарной инфильтрации собственной пластинки слизистой оболочки тонкой кишки с последующей атрофией ворсинок и пролиферацией клеток крипт. Клиника: Диарея; ... | |||
| 6557. | Болезнь Крона (БК). Клинические симптомы и синдромы. Основные методы диагностики. Критерии оценки степени тяжести. Осложнения БК | 22.89 KB | |
| Болезнь Крона БК. Болезнь Крона регионарный энтерит гранулематозный колит гранулематозное воспаление пищеварительного тракта неизвестной этиологии с преимущественной локализацией в терминальном отделе подвздошной кишки. Этиология: Неизвестна Иммунологическая теория Инфекционная теория вирусы хламидии бактерии Пищевые добавки Недостаток клетчатки в рационе питания Семейная предрасположенность Патоморфологические признаки болезни Крона: Изъязвление слизистой оболочки афта Утолщение стенки Сужение пораженного органа... | |||
| 6556. | Неспецифический язвенный колит (НЯК). Клинические симптомы и синдромы НЯК. Основные методы диагностики. Критерии оценки степени тяжести. Осложнения НЯК | 21.53 KB | |
| Неспецифический язвенный колит (НЯК) – хроническое заболевание воспалительной природы с язвенно-деструктивными изменениями слизистой оболочки прямой и ободочной кишок, характеризуется прогрессирующим течением и осложнениями. | |||
| 6581. | Цирроз печени (ЦП). Классификация. Основные клинические синдромы. Лабораторно-инструментальные методы диагностики. Критерии степени компенсации ЦП (по Чайлд-Пью) | 25.07 KB | |
| Цирроз печени. Хроническое полиэтиологическое прогрессирующее заболевание с выраженными в различной степени признаками функциональной недостаточности печени. Этиология циррозов печени: Вирусные гепатиты HBV HDV HCV; Алкоголизм; Генетически обусловленные нарушения обмена веществ гемохроматоз болезнь Вильсона недостаточность... | |||
| 6586. | Печеночная энцефалопатия (ПЭ). Клинические симптомы. Методы диагностики. Стадии ПЭ. Тактика ведения больных, профилактика и лечение | 28.98 KB | |
| Печеночная энцефалопатия (ПЭ) - комплекс нарушений обмена веществ с поражением мозга, которое проявляется изменением интеллекта, психики и моторно-вегетативной деятельности. | |||
| 6595. | Дискинезия желчевыводящих путей | 20.07 KB | |
| Дискинезия желчевыводящих путей функциональные нарушения тонуса и моторики желчного пузыря и желчных путей. Дискинезии желчных путей обусловлены в первую очередь нарушением нейрогуморальной регуляции встречаются при неврозе диэнцефальном синдроме... | |||
| 6032. | Особенности субъективного и объективного обследования. Основные симптомы и синдромы. Лабораторные и инструментальные методы обследования. Общая характеристика болезней мочеполовой системы | 16.39 KB | |
| Мочевыделительная система человека включает мочеиспускательный канал, мочевой пузырь, мочеточники и почки. Она регулирует количество и состав жидкости в организме и выводит отработанные продукты (шлаки) и избыточную жидкость. | |||
Введение
1. Заболевания печени
1.1 Анатомия, строение, функции печени
2 Желчь, желчеобразование
1.3 Основные заболевания печени
2. Заболевания желчного пузыря
1 Анатомия, строение, функции желчного пузыря
2 Основные заболевания ЖП
3. Современная диагностика заболевания печени и желчного пузыря
1 Ультразвуковое исследование (УЗИ)
2 Радиоизотопное сканирование
3 Позитронная эмиссионная томография
4 Компьютерная томография
5 Магнитно-резонансная томография
6 Биопсия печени
4. Оценка доступности методов диагностики заболеваний печени и желчного пузыря
Заключение
Список использованной литературы
Введение
В последние годы во всем мире отмечается устойчивый рост заболеваний печени и желчных путей, различной этиологии, завершающиеся тяжелыми осложнениями.
По распространённости заболеваний печени в России можно выделить:
на первом месте - токсический гепатит - более 50%,
на втором месте - вирусный гепатит, 24% больных.
третьей по частоте причиной является аутоиммунные гепатиты10-13%,
Процентное соотношение здоровых и больных людей
на территории РФ:
Примечание к схеме:
Заболеваниям печени подвержено 28 % человек - а
это почти треть всех исследуемых. Холециститом и желчнокаменной болезнью болеют
значительно чаще, чем гепатитом
Изучаемая тема актуальна по причине прогрессирующего роста заболеваний печени и желчного пузыря, на фоне латентного течения заболевания, низкой частоты обращения заболевших за помощью к врачу и не всегда правильной диагностики заболеваний.
Целью курсовой работы является доказать необходимость использования современных методов диагностики заболеваний печени и желчного пузыря в работе клиницистов.
Объект исследования - заболевания печени и желчного пузыря.
Предмет исследования - современные методы диагностики заболеваний печени и желчного пузыря.
Для достижения указанной цели необходимо:
Раскрыть анатомо-физиологические особенности строения печени и желчного пузыря, функции этих органов и их заболевания.
2. Рассмотреть основные жалобы и синдромы при патологии печени и желчного пузыря.
Определить основные методы диагностики
заболеваний печени и желчного пузыря.
1. Заболевания печени
1 Анатомия, строение, функции печени
Печень образуют большая правая и в 6 раз меньшая левая доли, которые разделены между собой листком брюшины. Масса печени 1,5-2 кг - это самый крупный железистый орган в организме человека.
Кровоснабжение печени осуществляется
одновременно из двух источников, что подчеркивает важность бесперебойной работы
печени. Первый источник свежей крови - это печеночная артерия, обеспечивающая
поступление насыщенной кислородом артериальной крови, второй - воротная вена,
которая доставляет в печень венозную кровь из селезенки и кишечника. Оба
кровеносных магистральных сосуда входят в печень через углубление, размещенное
в правой доле и символично называемое воротами печени.

На внутренней печеночной поверхности примерно в средней ее части располагаются ворота печени, через которые входит печеночная артерия и выходит воротная вена, а также общий печеночный проток, выводящий желчь из печени.
Строение печеночной дольки
Основной структурной единицей печени является печеночная долька. Она образуется за счет разделения печеночной ткани соединительнотканной капсулой, проникающей вглубь органа. Печеночную дольку составляют клетки печени, называемые гепатоцитами, которые соединяются между собой ярусами, окружая желчные ходы, венулы и артериолы.
Функции печени:
) Участвует в процессе переваривания пищи, выделяя желчь.
) Принимает участие во всех видах обмена веществ (в углеводном обмене - образовании и накоплении гликогена, в жировом обмене - расщепляя желчными кислотами жиры на жирные кислоты и кетоновые тела, также вырабатывает холестерин и обеспечивает отложение жира в организме).
) Регулирует баланс белков, жиров и углеводов. При недостатке поступления с пищей углеводов - синтезирует их из белка, при избытке углеводов и белков в пище перерабатывает их излишек в жиры.
) Способствует синтезу гормонов надпочечников, поджелудочной и щитовидной железы. Она участвует в синтезе антикоагулянтов (веществ, препятствующих свертыванию крови), обмене микроэлементов путем регуляции всасывания и депонирования кобальта, железа, меди, цинка и марганца.
) Защитная функция (барьер для токсических веществ, очистка крови, нейтрализация всех ядов, проникающих в организм извне).
) Контроль баланса гомеостаза (постоянства
внутренней среды организма) обеспечивается за счет биотрансформации чужеродных
соединений в водорастворимые нетоксичные вещества, которые выводятся из
организма кишечником, почками и через кожу.
1.2 Желчь, желчеобразование
Желчь - особая жидкость, которая вырабатывается в печени. Ее основные задачи - улучшать усвоение и активизировать перемещение пищи по кишечнику.
В дольках печени вырабатывается желчь.
Перед тем, как желчь попадает в кишечник, она проходит сложный путь по желчевыводящим путям. Сначала из печени она попадает в печеночные протоки, оттуда в общий желчный проток, который соединяется с желчным пузырем через проток пузырчатый. Место впадения общего желчного протока в 12-перстную кишку называется Фатеров сосочек. У него имеется собственная мышца (сфинктер Одди), которая и регулирует поступление желчи в кишечник.
1.3 Заболевания печени.
Врожденные аномалии развития.
Травмы печени.
1. Открытые повреждения.
1.1. Колотые и резаные раны.
1.2. Огнестрельные ранения.
2. Закрытые травмы печени (разрывы).
Очаговые заболевания.
1. Воспалительные заболевания.
1.1. Неспецифические (абсцессы).
1.2. Специфические (туберкулез, сифилис и др.).
2. Опухоли печени.
2.2. Злокачественные опухоли.
1. Эхинококкоз.
2. Альвеококкоз.
3. Описторхоз.
4. Аскаридоз.
Диффузные заболевания (циррозы), осложнения которых требуют хирургической коррекции (портальная гипертензия).
Ø Хронический гепатит
Хронический гепатит - хронический диффузный воспалительный процесс в печени длительностью более 6 месяцев.
Этиология
Заболевание вызывают перенесенный острый вирусный гепатит, злоупотребление алкоголем, нарушение функции иммунной системы (аутоиммунные реакции), воздействие некоторых лекарственных средств (салицилатов, тетрациклина, анаболических стероидов, транквилизаторов, противосудорожных препаратов).
В зависимости от этиологического фактора выделяют: хронические вирусные гепатиты В, С, D, хронический аутоиммунный гепатит, хронический токсический гепатит.
Клинические проявления
Отмечаются общая слабость, утомляемость, субфебрильная температура тела, снижение массы тела, нарушение аппетита, чувство тяжести и боль в правом подреберье, тошнота, горечь во рту, вздутие живота, чередование запоров с поносами, иногда возникают носовые кровотечения. При осмотре отмечаются желтушность кожи и склер, кожный зуд, в некоторых случаях - геморрагические высыпания на коже. При пальпации живота выявляется увеличение печени (она плотная, болезненная). Иногда наблюдается увеличение селезенки, преходящий асцит.
Носителей вирусов гепатита B и C - миллионы. Следует отметить, что из-за недостатка информации о путях заражения вирусными гепатитами и мерах защиты от них, распространенности наркомании, соблюдения правил гигиены уровень заболеваемости вирусными гепатитами неуклонно растет.
Дополнительные методы обследования: выявление тканевых и сывороточных маркёров вирусов гепатитов В, С и D,
УЗИ печени,
Пункционная биопсия печени.
В ОАК - ускоренная СОЭ.
Ø Циррозы печени
Циррозы печени - хроническое прогрессирующее заболевание печени, протекающее со значительным уменьшением числа функционирующих гепатоцитов, перестройкой структуры паренхимы и сосудистой системы печени с последующим развитием печеночной недостаточности и портальной гипертензии. Чаще болеют мужчины.
Этиология
Патологическое состояние провоцируют перенесенный вирусный гепатит, аутоиммунный гепатит, хроническое злоупотребление алкоголем, генетически обусловленные нарушения обмена веществ, нарушение проходимости желчевыводящих путей, токсическое действие различных химических веществ (профессиональных вредностей, лекарственных веществ, грибных ядов).
Клинические проявления
Отмечаются боли и чувство тяжести в эпигастрии и в правом подреберье, усиливающиеся после приема пищи и физической нагрузки; тошнота, рвота, чувство горечи во рту, кожный зуд, раздражительность, утомляемость, вздутие живота, повышение температуры тела, снижение массы тела, импотенция, нарушение менструального цикла, неприятный печеночный запах изо рта. При осмотре обращают внимание на сокращение мышечной массы, желтушную окраску кожи, слизистых оболочек, пальцы в виде «барабанных палочек», расширение вен передней брюшной стенки, «сосудистые звездочки», ангиомы, «печеночные ладони», ярко-красный цвет губ и языка, уменьшение выраженности вторичных половых признаков, атрофию половых органов, асцит. С течением заболевания присоединяются симптомы, обусловленные вторичным поражением сердца, почек, поджелудочной железы, головного мозга, эндокринных желез. Характерно увеличение селезенки при уменьшении размеров печени. Поражение нервной системы проявляется развитием печеночной энцефалопатии (отмечаются нарушение сна, снижение памяти, головные боли, головокружение, апатия, тремор пальцев рук, крайнее проявление - развитие печеночной комы).
Гигиены уровень заболеваемости вирусными гепатитами неуклонно растет.
Дополнительные методы обследования:
Выявление тканевых и сывороточных маркёров вирусов гепатитов В, С и D,
УЗИ печени,
Пункционная биопсия печени.
В ОАК - ускоренная СОЭ.
Биохимическое исследование крови: повышение трансаминаз, диспротеинемия, изменение ФПП, повышение прямого и непрямого билирубина.
Используется радиоизотопное сканирование.
Состояние печени во многом определяет работу всего организма
Патологическое нарушение ее функционирования незамедлительно сказывается на общем самочувствии и может привести к ряду серьезных проблем.
При недостаточно внимательном отношении к этому жизненно важному органу можно пропустить возникновение и развитие печеночной недостаточности, ожирения печени, цирроза, онкологического заболевания. Своевременная диагностика с использованием современных методов поможет выявить такие проблемы.
печень желчный пузырь болезнь
2. Заболевания желчного пузыря
1 Анатомия желчного пузыря
Желчный пузырь представляет собой удлиненный
полый мышечный мешок, в котором скапливается желчь, вырабатываемая печенью.
Находясь под печенью, желчный пузырь контролирует процесс поступления желчи в
двенадцатиперстную кишку. Желчь и желчные пигменты играют важную роль в
расщеплении и усвоении жиров. Он не является незаменимым органом и часто
удаляется с помощью хирургической процедуры, известной как холецистэктомия в
случаях заболеваний желчного пузыря или при наличии желчных камней.

Анатомия желчного пузыря
Желчный пузырь - это орган грушевидной формы, который составляет примерно от 7 до 10 сантиметров в длину и от 2 до 3 см в ширину. Он имеет возможность скапливать внутри себя около 50 миллилитров желчи, которая может быть выпущена в случае необходимости через малый желчевыводящий проток (канал желчного пузыря) в общий желчный проток. Отсюда, желчь попадает в просвет двенадцатиперстной кишки. Обычно этот процесс взаимосвязан с процессом пищеварения. Выход желчи осуществляется под контролем вегетативной нервной системы в ответ на получение сигнала о поступлении пищи. Поэтому част, при употреблении жирной пищи возникает усиленное желчеобразование и человек ощущает движение желчи. Это всего лишь ответная реакция на раздражитель.
Стенка желчного пузыря состоит из нескольких слоев, включая эпителий (внутренний слой), слизистую оболочку, мышечный каркас и серозная оболочка (внешний слой).
Строение желчного пузыря
Желчный пузырь состоит из 3 частей - дна, тела и шейки. Дно выступает из-под печени и является видимой спереди частью, которая может быть обследована с помощью методов ультразвуковой диагностики. Тело является основной расширенной частью, которая лежит между дном и пузырным протоком. Шейкой желчного пузыря является узкая часть, которая переходит в пузырный проток.
Пузырный проток составляет около 3 до 4 сантиметров в длину, осуществляет транспортировку желчи в общий желчный проток.
Кровоснабжение и лимфатический дренаж
Артериальное кровоснабжение желчного пузыря осуществляется через портальную артерию, которая отходит от правой печеночной артерии. Венозный дренаж происходит через желчную вену - на это в основном приходится отвод венозной крови от шейки и пузырного протока. Венозный дренаж тела и дна желчного пузыря осуществляется непосредственно с участием висцеральной поверхности печени и через печеночные синусоиды. Лимфатическая жидкость стекает в кистозные лимфатические узлы, которые располагаются рядом с печенью и имеют выход в брюшные лимфатические узлы.
Основные функции желчного пузыря относятся к хранению и секрецию желчи.
Накопление и хранение желчи (концентрирует поступающую из печени желчи, увеличивая её объём (1 л желчи м.б. сконцентрирован в 50 мл).
Выделение желчи (мышечные сокращения стенки в ответ на нервные и гормональные факторы, которые стимулируют его в ответ на поступление пищи)
2. Заболевания желчного пузыря:
Аномалии развития (атрезии).
Травмы желчного пузыря.
1. Ранения желчного пузыря и желчевыводящих путей.
2. Ятрогенные повреждения желчевыводящих путей.
Желчнокаменная болезнь.
Дискинезии желчевыводящих путей.
дискинезия ЖВП по гипертоническому типу
дискинезия ЖВП по гипотоническому типу
Острый холецистит.
Хронический холецистит.
Опухоли желчного пузыря
1. Описторхоз (хирургические осложнения).
2. Аскаридоз (хирургические осложнения).
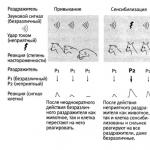
Ø Дискинезия ЖВП по гипертоническому типу
Чаще развивается у лиц молодого возраста с вегетососудистой дистонией.
При данном виде дискинезии сокращение стенок жёлчного пузыря происходит при одновременном спазме сфинктера Одди. Происходит нарушение оттока жёлчи, повышается давление внутри ЖВП, что является причиной появления резких болей
Клиническая симптоматика
Болевой синдром является следствием внезапного повышения давления в жёлчном пузыре обычно после погрешностей в диете (употребление жирных, острых, холодных блюд), психоэмоционального напряжения. Боли возникают или усиливаются через час или более после еды. Многие больные отмечают боли в области сердца, сердцебиение. Отмечается иррадиация болей в правую лопатку, плечо. Иногда приступы болей сопровождаются диспептическим синдромом: тошнотой, рвотой, запорами. Нередки проявления астено-вегетативного синдрома: повышенная раздражительность, нарушения сна, потливость, головные боли.
При объективном обследовании - болезненность при пальпации в проекции жёлчного пузыря.
Отсутствуют признаки воспаления (подъём температуры, лейкоцитоз и ускоренная СОЭ в ОАК).
При УЗИ жёлчный пузырь округлой формы, тонус его повышен, опорожнение, ускоренное.
Дуоденальное зондирование: после введения сульфата магнезии боли появляются или усиливаются; желчевыделение, ускоренное. В порциях В и С количество жёлчи уменьшено. В порции А изменений нет.
Ø Дискинезия ЖВП по гипотоническому типу
Данный вид дискинезии развивается на фоне понижения тонуса гладкой мускулатуры стенок жёлчного пузыря и сфинктеров Люткенса и Одди.
Вследствие этого сократительная способность жёлчного пузыря снижается, желчь слабо выделяется в ДПК при обычной пищевой стимуляции. Происходит застой жёлчи и увеличение её количества в жёлчном пузыре. Жёлчный пузырь увеличен, сокращения его вялые. Это может привести к инфицированию жёлчного пузыря, то есть к развитию холецистита.
Клиническая симптоматика
Характерны постоянные тупые ноющие боли в правом подреберье без чёткой иррадиации. Отмечается снижение аппетита, отрыжка воздухом, тошнота, горечь во рту, метеоризм, неустойчивый стул.
При пальпации отмечается умеренная болезненность в области жёлчного пузыря.
Данные диагностики.
УЗИ: жёлчный пузырь увеличен в размерах, опорожнение замедленное и недостаточное.
Холецистографии, холангиография: данные те же.
Дуоденальное зондирование: после введения сульфата магнезии боли уменьшаются; желчь выделяется медленно, иногда необходимо повторное введение стимулятора желчеотделения. Порция В увеличена до 100-150 мл (в норме 30-70 мл), в порциях А и С изменений нет.
Ø Холецистит - это воспаление желчного пузыря.
Различают острый и хронический холецистит.
Острый холецистит хирургическое заболевание.
Этиология хронического холецистита:
Воспаление жёлчного пузыря вызывает бактериальная инфекция: кишечная палочка, стафилококк, энтерококк, стрептококк. Предрасполагающим фактором развития холецистита является нарушение оттока желчи. Причиной застоя желчи может быть нарушение режима и/или ритма питания, психоэмоциональный стресс, гиподинамия, анатомические и конституциональные особенности (перегиб желчного пузыря, ожирение); запоры, беременность, изменения химического состава желчи при нарушении обмена веществ, дискинезия желчных путей, желчнокаменная болезнь.
Клиническая симптоматика: выражена в период обострения.
Болевой синдром обусловлен растяжением протоков (желчного пузыря) или спазмом желчного пузыря (протоков). Боль локализуется в правом подреберье, иррадиирущее в правую лопатку, ключицу, плечо. Боли провоцируются погрешностями в диете (употребление жирных и жареных блюд, вина, пива, острых закусок), физической нагрузкой, стрессом и др. Интенсивность болей зависит от типа дискинезии и локализации воспаления. При пальпации определяется болезненность в проекции жёлчного пузыря. Диспептический синдром проявляется отрыжкой горечью, постоянным чувством горечи во рту, тошнотой, рвотой, метеоризмом, неустойчивым стулом. Синдром интоксикации: Слабость, недомогание, субфебрилитет.
При объективном исследовании: часто ожирение, вздутие живота, изредка увеличение печени (при холецисто-холангите), болезненность при пальпации живота в проекции желчного пузыря.
Дополнительное исследование:
В ОАК - лейкоцитоз, ускоренная СОЭ.
Дуоденальное зондирование: воспалительные изменения в порции В (при холангите - в порции С).
УЗИ печени и желчного пузыря: признаки воспаления и нарушения моторики желчного пузыря.
Холецистография: данные те же.
Ø Хронический безкаменный холецистит (ХБХ) - это хроническое воспалительное заболевание желчного пузыря, проявляющееся нарушением его моторной и концентрационной функций.
Клинически проявляется тошнотой, болями в правом подреберье с иррадиацией под правую лопатку, правое предплечье через 30-90 минут после еды, субфебрилитетом, познабливанием, правосторонней мигренью.
Длительная болезненность в классических желчных точках, глубокая пальпация в области желчного пузыря вызывают тошноту.
По характеру течения ХБХ бывает часто или редко рецидивирующим; по фазе - в обострении или ремиссии.
Ø Желчнокаменная болезнь (ЖКБ)
Желчнокаменная болезнь - это болезнь обмена веществ, характеризующееся образованием жёлчных камней в жёлчном пузыре и желчных протоках.
Страдают этим заболеванием до 10% жителей Европы в возрасте от 21 года до 30 лет, каждый 26 житель России. Чаще болеют лица зрелого возраста, преимущественно женщины.
Классификация
Выделяют три стадии ЖКБ:
Стадия физико-химических изменений жёлчи
Стадия камненосительства
Калькулёзный холецистит
Этиология и патогенез
Развитие ЖКБ связано с сочетанным воздействием трёх факторов:
нарушения обмена веществ
застоя жёлчи
воспаления
Нарушения обмена веществ приобретённого или врождённого характера приводят к изменению состава желчи, понижают её коллоидную устойчивость и вызывают образование нерастворимого осадка, который в дальнейшем превращается в камни.
Предпосылкой образования камней является застой жёлчи вследствие дискинезии или анатомических изменений в ЖВС.
Воспаление желчного пузыря также является фактором, предрасполагающим камнеобразованию.
Различают два главных вида желчных камней: холестериновые и пигментные (билирубиновые).
Клиническая симптоматика
Симптоматика ЖКБ зависит от количества и размера камней, их расположения, активности воспалительного процесса.
Камни жёлчного пузыря проявляются клинически при попадании в шейку жёлчного пузыря или желчный проток или, когда присоединится воспаление. В первом случае развивается клиника жёлчной (печёночной) колики, во втором - хронический калькулёзный холецистит.
Жёлчная (печёночная) колика
Развитие приступа провоцирует приём жирной, жареной, пряной, острой, копчёной пищи, физическое и эмоциональное напряжение, инфекция, работа с наклоном вперёд. Камень обтурирует желчный проток, нарушается отток жёлчи, вследствие чего происходит повышение давления жёлчи выше места обтурации.
Характерно внезапное, на фоне полного благополучия, возникновение болей в правом подреберье, иррадиирущие в правую лопатку и подлопаточную область. Болиинтенсивные, режущие, сопровождаются диспептическим синдромом (рвота, не приносящая облегчения, метеоризм), повышением температуры в момент приступа. Иногда камень полностью закупоривает общий желчный проток, что проявляется механической желтухой.
При пальпации - напряжение мышц передней брюшной стенки,
Калькулёзный холецистит.
Калькулезный холецистит - форма хронического холецистита, характеризующаяся наличием конкрементов в желчном пузыре. Диагноз ставится в случаях, когда к камненосительству и рецидивирующим приступам жёлчной колики присоединяются признаки воспаления: длительная лихорадка, озноб, потливость, обложенность языка, воспалительные изменения в ОАК, болезненность в области жёлчного пузыря.
Лабораторные исследования:
ОАК - лейкоцитоз, со сдвигом влево, СОЭ.
ОАМ - положительная реакция на билирубин.
БАК - повышение концентрации билирубина, трансаминаз, ЩФ, альфа- и гамма-глобулинов, серомукоида, сиаловых кислот, фибрина.
Исследование пузырной желчи:
При калькулёзном холецистите - повышение относительной плотности желчи, микролиты, песок, уменьшение концентрации холевой и увеличение литохолевой желчной кислот, снижение липидного комплекса, большое количество кристаллов холестерина, билирубината кальция, лейкоцитов, цилиндрического и плоского эпителия.
При некалькулёзном холецистите - кислая реакция, снижение относительной плотности жёлчи, хлопья слизи, большое количество лейкоцитов, цилиндрического и плоского эпителия, кристаллов жирных кислот, повышение содержания сиаловых кислот и аминотрансфераз, снижение концентрации липидного комплекса, билирубина, холевой кислоты.
Холангиография
Пероральная холецистография
УЗИ - утолщение стенки жёлчного пузыря
КТ (Для выявления жёлчных камней и диагностики острого холецистита не имеет преимуществ перед УЗИ)
Эндоскопическая ретроградная холангиопанкреатография для оценки состояния желчных и панкреатических протоков
Чрескожная чреспечёночная холангиография - оценка состояния внутрипечёночной билиарной системы.
Болезни желчных путей - одно из самых
распространенных заболеваний цивилизации, и отношение к ней должно быть
цивилизованное. Основу такого отношения составляет профилактика и своевременная
диагностика. Выбор правильного метода диагностики во многом определяет
дальнейшее лечение пациента и профилактика осложнений. Это не та болезнь, при
которой на операцию следует соглашаться только при развитии осложнений.
3. Современные методы диагностики заболеваний
печени и желчного пузыря
Среди инструментальных методов исследования
печени наиболее распространены ультразвуковое исследование (УЗИ),
радиоизотопное сканирование, компьютерная томография (КТ), магнитно-резонансная
томография (МРТ), биопсия.
1 Ультразвуковое исследование (УЗИ)
Ультразвуковое исследование печени проводится на специальном УЗИ-аппарате, при помощи которого в режиме реального времени можно увидеть причины боли в печени: опухоли, расширение желчных протоков, диффузные и другие изменения.
Многие заболевания могут вызывать боли в печени, и поэтому ультразвуковое исследование является важным этапом при диагностировании:
гепатита
цирроза печени
гемангиом (доброкачественных новообразований)
наличия метастаз
кист и кистозных образований
пороков развития печени
гепатоцеллюлярной карциномы (рак)
2 Радиоизотопное сканирование
Радиоизотопное исследование печени, заключающееся в сканировании гепатобилиарной системы (печени, желчных протоков и желчного пузыря), позволяет выяснить, почему болит печень. При помощи этого диагностического метода можно выявить опухоли печени, обструкцию кровеносных сосудов и желчных протоков.
Основные цели исследования:
оценка степени функционирования печени и селезенки
определение размера органа
выявление новообразований
Радиоизотопное сканирование является одним из основных этапов при диагностике заболеваний печени. Этот метод был введен в 60-х годах и был признан особенно эффективным для выявления опухолей печени. Кроме того, при сниженном неравномерном поглощении изотопов и при повышенной активности костного мозга, можно говорить о наличии хронического заболевания печени.
Сканирование с галлием позволяет выявить очаг воспаления (участок повышенной радиоактивности), который приводит к боли в области печени. Как правило, это диагностирование особо эффективно у пациентов с хроническим сепсисом неясной этиологии.
Этот вид диагностики абсолютно безболезненный -
в кровь (при помощи капельницы) вводится радиоактивный материал, накопление
которого в исследуемых органах позволяет выявить причины заболевания.
3 Позитронная эмиссионная томография
Позитронная эмиссионная томография - один из самых эффективных и информативных диагностических методов, позволяющих выявить причину боли в печени. Как правило, чаще всего этот метод применяется для выявления онкологических заболеваний и диагностики метастаз рака.
Метод позитронной эмиссионной томографии позволяет с высокой точностью изучить биохимические процессы организма, выявить опухолевые очаги и оценить их активность. Метод ПЭТ также используется при изучении печеночного кровотока.
За одно исследование можно не только получить достоверную диагностику злокачественных опухолей, но и определить распространенность опухолевого процесса. Пациентам после проведения лечения (хирургического, консервативного, химиотерапии) также показано проведение позитронной эмиссионной томографии - для отслеживания и своевременного определения метастазирования процесса, оценки эффективности проводимого процесса лечения.
Позитронная эмиссионная томография - абсолютно
безопасная и безболезненная процедура.
4 Компьютерная томография
Суть компьютерной томографии заключается в получении изображений печени в виде горизонтальных срезов (как минимум 10-12 изображений). Верхний отдел брюшной полости подвергается воздействию рентгеновских лучей, которые поглощаются различными тканями в разной степени. Информация об этом попадает на матрицу, после которой, в свою очередь, на компьютер, где можно увидеть качественные снимки срезов исследуемого органа. При помощи компьютерной томографии можно увидеть локализацию, характер и протяженность очагов заболевания, их взаимосвязь с окружающими тканями.
Компьютерная томография печени позволяет выявить причину боли в печени, определить или уточнить тип заболевания. Как правило, КТ проводят при диагностировании таких заболеваний, как:
механическая желтуха
кисты и кистозные образования
травмы печени, кровотечения, гематомы
цирроз печени
опухоли и метастазы
На сегодняшний день есть возможность провести
спиральную компьютерную томографию, которая обладает определенными
преимуществами перед традиционной процедурой - качеством и четкостью
изображения (особенно это важно при исследовании мелких сосудов), возможностью
зарегистрировать изображения в нужный момент (при максимальной концентрации
контрастного вещества), уменьшением времени на проведения исследования. Перед
резекцией печени всегда проводится компьютерная томография, так как при ее
помощи можно изучить анатомию органа и определить локализацию паталогического
процесса.
5 Магнитно-резонансная томография
Магнитно-резонансная томография - современный и эффективный метод диагностики, позволяющий определить причину боли в печени. Высокая точность и безопасность процедуры (рентгеновское облучение при исследовании не используется) сделали этот метод широко распространенным и популярным.
Суть работы МРТ-сканера заключается во взаимодействии магнитных полей и радиоволн, при помощи которых происходит представление всего тела человека или исследуемой области (печени) в виде четких графических изображений в трехмерном измерении. Преимущество этого метода заключается в том, что происходит оценка не только состояния ткани, но и их функций (температуры, скорости кровотока).
Процедура магнитно-резонансной томографии абсолютно безопасна и безвредна. Единственным противопоказанием к проведению этого обследования является наличие в теле человека металлических тел (имплантат, протезов, водителей ритма сердца, кардиостимуляторов).
Четкость изображений, полученных при магнитно-резонансной томографии в несколько раз выше, чем при компьютерной томографии, что позволяет рассмотреть даже самые маленькие кровеносные сосуды. Кроме того, в зависимости от задачи исследования, возможно получение снимков в различных проекциях (фронтальной, горизонтальной, сагиттальной).
В настоящее время процедура магнитно-резонансной
терапии получает все большее распространение, так как происходит постоянное
усовершенствование этого метода, что позволяет получать все более точные
результаты.
6 Биопсия печени
При биопсии печени осуществляется выделение и забор небольшого фрагмента ткани печени для более тщательного исследования, что позволяет точно определить степень воспаления и/или поражения органа.
Биопсия позволяет выявить следующие заболевания, приводящие к боли в области печени:
цирроз печени
инфекции (туберкулез, бруцеллёз, герпес, сифилис и др.)
очаговые поражения
злокачественные опухоли
лихорадка неизвестного происхождения
Биопсия также проводится для подтверждения
предварительного диагноза и оценки проводимого лечения.
Основные методы, применяемые
для диагностики заболеваний :
Объемное
образование в печени Метастазы
в печень УЗИ/КТ,
МРТ Исключение
ГЦК при циррозе Резектабельная
опухоль Гемангиома Эхинококковая
киста Проходимость
воротной вены УКЗИ,
КТ, МРТ Портальная
гипертензия Синдром
Бадда-Киари Проходимость
тунга Оценка
травмы Жировая
печень КТ,
УЗИ, МРТ Камни
желчного пузыря Острый
холецистит Расширение
желчных протоков Камни
желчных протоков Желчные
затеки Опухоль
поджелудочной железы Если у пациента боль в области печени, выбор
метода исследования зависит от множества факторов. Но в любом случае, врачу,
который будет проводить диагностику, необходимо знать обо всех имеющихся
симптомах (например, боль в печени при беге и ходьбе, тошнота, горечь во рту). Не существует единого алгоритма проведения
диагностических исследований, но, как правило, при первичной консультации
обязательно проводится ультразвуковое исследование, после которого, на
основании полученных данных, врач определяется с дальнейшими действиями.
4. Оценка доступности методов диагностики
заболеваний печени и желчного пузыря
В приведённой ниже таблице рассмотрим наличие
современных методов диагностики в г. Сочи, в зависимости от их доступности,
стоимости, возможности назначении соц. группе населения.
Таблица 1.
Метод
исследования Кол-
во аппаратов в городе Средняя
стоимость исследования Возможность
бесплатного обследования. УЗИ
органов брюшной полости проводиться КТ
органов брюшной полости проводится МРТ
органов брюшной полости Не
проводиться Сцинтиграфия Не
проводиться Биопсия
печени Не
проводиться Таким образом, мы выяснили, что из доступных
методов обследования в нашем городе воспользоваться можем УЗИ, КТ, МРТ. Так же нам стало известно, что УЗИ и КТ возможно
проводить по направлению от врача бесплатно, поэтому для дальнейшего
исследования мы выбираем именно эти методы диагностики. Попробуем оценить количество пациентов за
последние три года, которые проходили эти методы диагностики платно и
бесплатно. Таблица 2. Прошедшие исследования УЗИ органов
брюшной полости и КТ, бесплатно.
Таблица 3. Прошедшие исследования УЗИ органов
брюшной полости и КТ, платно.
Как видно из таблиц 2 и 3, за последние 3 года
метод УЗИ стал более востребованным и по доступности, и по цене. Так же, стоит
отметить возможность проведение УЗИ обследования бесплатно определённой
категории граждан, диспансерным больным, УВОВ и гражданам, приравненным к
таковым, и в рамках проведения всеобщей диспансеризации. Показатель
востребованности метода КТ бесплатно конечно вырос, однако за последние 3 годы,
количество аппаратов КТ выросло в 3 раза, тем самым понизив количество
исследований платно. Стоит отдельно отметить высокую стоимость исследования,
которая доступна лишь 1\3 пациентов, что несомненно говорит в пользу метода
УЗИ. Теперь попробуем на основании данных таблиц 1 и
2 построить диаграммы, позволяющее оценить соотношение пациентов, прошедших УЗИ
и КТ органов брюшной полости за последние 3 года.
Таблица 4. Диаграмма, отражающая кол-во
обследованных бесплатно Таблица 5. Диаграмма, отражающая кол-во
обследованных платно. Оценивая результаты полученных данных, можно
сделать вывод, что самым доступным, широко используемым и приемлемым по ценовой
политике методом диагностики заболеваний печени и желчного пузыря является
ультразвуковое исследование. В некоторых случаях (например, при скрининговой
диагностике желтухи) метод УЗИ является самым эффективным способом определения
или уточнения диагноза при заболеваниях печени и желчного пузыря. Во многих медицинских учреждениях, при наличии
специальной аппаратуры, необходимой для проведения компьютерной или
магнитно-резонансной томографии, УЗИ не проводится, так как КТ и МРТ более
информативны.
Заключение
В наше время технический прогресс буквально
ворвался в медицинскую практику. Компьютерная томография, ядерно-магнитный
резонанс, сонография, световолоконная техника позволили заглянуть самые
потаенные уголки человеческого организма, что позволило проводить
диагностическую процедуру быстро и с высокой степенью точности. Среди современных методов обследования,
достоинства, которых трудно переоценить, особо выделяется метод ультразвуковой
диагностики. Вот ряд качеств этого метода: абсолютная безболезненность
процедуры; безвредность для пациента и врача; дешевизна, а значит и доступность
для людей низкого материального достатка; быстрота проведения исследования,
позволяющая осуществлять экспресс-диагностику, а также вести массовые
профилактические осмотры населения; компактность оборудования, дающая
возможность использования ультразвукового аппарата в ходе операции и в условиях
передвижных медицинских лабораторий. В результате моего исследования доказана
эффективность и экономически-социальная необходимость использования УЗИ
аппаратов в условиях полклики, а также значимость методов КТ, МРТ, сцинтиграфии
и биопсии, как дополнительного исследования. Проводимые новые исследования
помогают врачам-клиницистам решать вопросы диагностики и лечения больных на современном
уровне, определить необходимость дополнительного исследования больного в
амбулаторных условиях, что приводит к сокращению числа пациентов, направленных
на стационарное лечение, уменьшает количество пациентов с осложнениям, а так же
уменьшается количество пациентов, трудоспособного возраста.
Список используемой литературы
1. П.Н. Зубарев, А.В. Кочетков
/Желчекаменая болезнь, Санкт-Петербург,2005. Р.П. Самусев, Н.Н. Сентебрёв/
Атлас анатомии и физиологии человека, Москва,2010. С.В. Оковитый,Н.Н.
Безбородкина/Гепатопротекторы, Москва,2010. Б.В. Петровский/ Большая
Медицинская Энциклопедия, Москва,1982. Ю.А. Аллахвердов/ Атлас
ультразвуковой диагностики, Ростов-на-Дону,2011. Э.В. Смолева/ Терапия,
Ростов-на-Дону,2008. М.Б. Ингерлейб/ Анализы. Полный
справочник, Москва,2011. УЗИ печени, желчного пузыря
(Электронный ресурс).


Размер: px
Начинать показ со страницы:
Транскрипт
1 АКТУАЛЬНОСТЬ ЗАБОЛЕВАНИЙ ЖЕЛЧНОГО ПУЗЫРЯ И ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ, ИХ СВОЕВРЕМЕННОЙ ДИАГНОСТИКИ И ЛЕЧЕНИЯ В СОВРЕМЕННОЙ МЕДИЦИНЕ Лежнева Т.В., Ротаренко И.В., Ушакова Е.С. ГБОУ СПО ККБМК министерства здравоохранения Краснодарского края Краснодар, Россия RELEVANCE GALLBLADDER DISEASE AND BILIARY TRACT, THEIR TIMELY DIAGNOSIS AND TREATMENT IN A MODERN MEDICINE Lezhneva T.V, Rotarenko I.V, Ushakovа E.S KKBMK Ministry of Health of the Krasnodar Territory Krasnodar, Russia В настоящее время заболевания желчного пузыря и желчевыводящих путей являются актуальной для современной медицины проблемой. Заболевания желчного пузыря занимают одно из ведущих мест среди всех болезней ЖКТ. Поэтому внедрение образовательных программ является актуальным вопросом. Необходимо отметить, что в доступной литературе недостаточно встречаются сведения, раскрывающие многообразие взаимосвязей между биохимическими сдвигами, клиническими, психоэмоциональными изменениями в организме человека при заболеваниях желчевыводящей системы и не достаточно разработаны подходы и раскрыты пути коррекции развившегося дисбаланса. В связи с этим оптимизация диагностики и лечебно-профилактических мероприятий у лиц разного возраста с различными формами желчевыводящей патологии является актуальной. Любые изменения в естественных процессах желчеобразования и желчевыведения нельзя оставлять без врачебного контроля, так как в запущенном состоянии болезни желчного пузыря и его протоков наносят непоправимый ущерб пищеварению человека и его организму в целом: нарушается процесс детоксикации: из организма своевременно не выводятся переработанные токсины, лекарства и другие вредные вещества; снижается способность успешно бороться с инфекциями; повышается риск развития эрозий и воспалений слизистой оболочки желудка и двенадцатиперстной кишки. Болезни, поражающие желчный пузырь и его протоки, оказывают пагубное влияние на процесс желчеобразования и желчевыведения, приводя к застою желчи, образованию желчных камней. Ранняя диагностика и лечение патологий желчевыводящей системы имеет большое клиническое значение. Из-за трансформации функциональных нарушений в желчевыводящей системы в органическую патологию, которая происходит в результате нарушения коллоидной стабильности желчи и присоединению воспалительного процесса. Цель курсовой. Раскрыть и проанализировать клинико-функциональные особенности заболеваний желчного пузыря и желчевыводящих путей и оптимизировать систему мероприятий по их профилактике. Рассказать о комплексном применении медикаментозной и немедикаментозной терапии, направленной на снижение процесса дисфункций желчного пузыря, сфинктерной системы, воспалительных процессов в желчевыводящей системе, которые приведут к улучшению показателей качества жизни и психоэмоционального статуса людей нашего общества. 1
2 ЛЕЧЕНИЕ ЗАБОЛЕВАНИЙ ЖЕЛЧНОГО ПУЗЫРЯ И ЕГО ПРОТОКОВ Дискинезия желчных путей. (dyskinesia; греч. dys- +kinesis движение)- расстройство двигательной функции. Термин «дискинезия» обычно применяется для обозначения нарушений координированных двигательных актов желчных путей, а так же она заключается в нарушении временной и пространственной координации физиологически целостных двигательных процессов и неадекватной интенсивности отдельных их компонентов. В норме регуляции осуществляется следующим образом: сокращение желчного пузыря и расслабление сфинктеров - вагус. Спазм сфинктеров, переполнение желчного пузыря - симпатический нерв. Гуморальный механизм: в двенадцатиперстной кишке вырабатываются 2 гормона - холецистокинин и секретин, которые действуют подобно вагусу и тем самым обладают регулирующим действием на желчный пузырь и пути. Так, при дискинезия желчных путей и желчного пузыря происходит одновременное замыкание сфинктеров устья общего желчного протока и шейки желчного пузыря и тонические сокращения последнего. Это приводит к затруднению опорожнения желчного пузыря с последующим развитием гипертрофии его мышечной оболочки, холестазу и др. Дискинезия желчных путей составляет около 70% заболеваний желчевыделительной системы, однако точно установить их частоту в настоящее время трудно ввиду отсутствия достаточно точных функциональных методик исследования желчевыделительной системы. Различают две формы дискинезии: гипертоническо-гиперкинетическую, характеризующуюся гипертоническим состоянием желчного пузыря обычно в сочетании с гипертонусом сфинктеров Люткенса и Одди, и гипотонически-гипокинетическую, для которой характерно гипотоническое состояние желчного пузыря и сфинктра Одди. Дискинезия желчных путей встречается значительно чаще у женщин, чем у мужчин, при этом гипертонически- гиперкинетически дискинезия нередко встречается у людей белее молодого возраста, а гипетонически-гипокинетическая- у астеников и у лиц старшего возраста. Этиология и патогенез. Возникновение дискинезии желчных путей обусловлено в первую очередь нарушением их нейрогуморальной регуляции. Они могут быть одном из местных проявлений общего невроза, наблюдается при диэнцефальном синдроме (симптомокомплекс, возникающий в результате поражения гипогаламогипофизарной области, в на картине которого имеются вегетативно-эндокринно-трофические расстройства.), солярите (заболевание, в основе которого лежит поражение солнечного сплетения. Сплетение является смешанным вегетативным образованием, в состав которого входят чревные симпатические нервы, ветви блуждающего и правого диафрагмального нервов.), эндокринно-гуморальных нарушениях: гипо- и гипертиреозе, климаксе, недостаточной функции яичников, надпочечников и других эндокринных желез. Дискинезии желчных путей, особенно гипертонически-гиперкинетическая, могут возникать рефлекторно вследствие висцеровисцеральных рефлекторных воздействий при заболеваниях других внутренних органов: язвенной болезни, колите, аппендиците, аднексите и т. д. Астенические состояния, обусловленные тяжелыми инфекционными заболеваниями, вирусным гепатитом, авитаминозом, недостаточностью питания, также могут привести к развитию дискинезии желчных путей. Имеют значение конституциональная предрасположенность, особенности образа жизни. Нерациональное питание с очень большим интервалом между приемами пищи способствует возникновению гипотонически- гопокинетической дисканезии. Нерегулярное питание, чрезмерное увлечение острыми блюдами, использование а приготовлении пищи большого количества приправ и специй, раздражающих слизистую оболочку пищеварительного 2
3 тракта, предрасполагают к возникновению гипертонически гиперкинетической формы дискинезии желчных путей. Клиническая картина. Гипертонически гиперкинетическая дисканезия желчных путей протекает с приступообразными болями в правом подреберье ноющего или схваткообразного характера, напоминающими приступы колики при желчекаменной болезни, но обычно менее интенсивными и легко купирующимися спазмолитическими перегрузками, отрицательными эмоциями. У женщин обострения заболеваний могут быть связанны с менструальным циклом. Боли могут иррадиировать в правую лопатку, правое плечо, иногда в область сердца, могут сопровождаться общими вегетативными реакциями, характеризующимися резкой потливостью, бледностью, тошнотой, иногда головной болью, ощущениями сердцебиения и т. д. Продолжительность болевых приступов от нескольких минут до нескольких дней; тупые давящие и ноющие боли в правом подреберье могут сохраняться неделями, временами усиливаясь или затихая. В период болевого приступа живот обычно не напряжен, определяется незначительная болезненность при пальпации в области желчного пузыря. После приступа желтухи, лихорадочной реакции, лейкоцитоза и повышения СОЭ, как правило, не наблюдается. Гипотонически гипокинетическая форма дискинезии желчных путей также проявляется в основном болями в правом подреберье. Однако эти боли обычно мало интенсивны, носят тупой, давящий или распирающий характер, часто длительны. Пальпаторные данные малохарактерны: в ряде случаев выявляется небольшая болезненность в области желчного пузыря, лишь у отдельных больных с дряблой брюшной стенкой удается пальпировать вялый перерастянутый желчный пузырь. Диагноз. Дискинезию диагностируют на основании характерных жалоб больного при отсутствии объективных признаков органического поражения желчной выделительной системы. Большое значение имеет много моментное хроматическое дуоденальное зондирование: при гипертонически-гиперкинетической форме дискинезии II фаза (закрытого сфинктера Одди) может быть нормальной или удлинена, IV фаза(сокращение желчного пузыря) укорочена, часто с запозданием; в период опорожнение желчного пузыря больные нередко ощущают боль в правом подреберье. При гипотонически- гипокинетической форме дискинезии II фаза может отсутствовать (сфинктр Одди постоянно находится в расслабленном состоянии), IV фаза задержана и удлинена; часто пузырный рефлекс удается получить только при введении достаточно сильного раздражителя (холецистокинин-панреозимина). Пероральная холецистография и внутривенная холеграфия, эхография также позволяют исключить наличие органических изменений и подтвердить функциональный характер заболевания желчного пузыря после введения стимулятора, при гипотонически-гипокинетической форме желчный пузырь больших размеров, в ряде случаев опущен, сокращается вяло. УЗИ желчного пузыря с определением функции. 3
4 Включает 4 осмотра натощак, через 5 мин., через 20 мин. и через 45 мин. после приема пробного завтрака (раствор сорбита; для детей раствор хофитола). Больного обследуют в нескольких позициях обязательно в положении на спине и на левом боку. После исследования врач производит оценку графика сокращения желчного пузыря и на основании полученных данных делает вывод о типе функциональных расстройств. Метод позволяет различить 5 типов дискинезий для выбора правильного лечения. Проводится натощак, не разрешается принимать пищу 6 8 часов до исследования, пить 2 часа до исследования. Дифференциальная диагностика. Прежде всего дифференцируют дискинезию желчных путей, воспалительные заболевания желчного пузыря и желчных путей, холелитиаз, опухоли желчевыделительной системы. Следует учитывать, что при дискинезии желчных путей, несмотря на достаточно выраженную и нередко весьма разнообразную клиническую картину болевого синдрома, диспепсические явления, вегетативные расстройства, объективные данные незначительны. Только много моментное хроматическое зондирование, холецисто- и холеграфия, а так же эхография позволяет с известной степенью достоверности исключить органическое поражение желчевыделительной системы и подтвердить функциональный характер заболевания, определить вид дискинезии. Течение обычно длительное, с периодами обострения, которые нередко провоцируются эмоциональными стрессами, алиментарными нарушениями и прочими факторами. С течением времени, в желчном пузыре и протоках может возникнуть воспалительный процесс или желчекаменная болезнь. Лечение. Большое значение имеют правильный режим питания, правильное чередование труда и отдыха, нормализация функций центральной нервной системы. Последнее часто требует назначение седативных препаратов, транквилизаторов, снотворных. При гипертонической-гиперкинетической форме дискинезии в период обострения показана щадящая диета 4,5а и 2 магниевая.широко показаны спазмолитические и холинотические средства (папаверин, но-шпа, атропин и др.), церукал(реглан), тепловые физиотерапевтические процедуры, назначают менеральные воды низкой минерализачии ()например, славяновская и смирновская, ессентуки 4, 20, нарзан и др.), обычно в горячем виде, дробно, 5-6 приемов в день по 1/3 1/2 стакана. При гипотонически-гипокинетический форме дискинезии рекомендуются диета 5, 15 или 3 по Певзнеру, средства стимулирующего действия (стрихнин, кофеин, фенамин и др.), желчегонные препараты, лечебная физкультура и физиотерапевтические тонизирующие мероприятия (фарадизация, гальванизация, диадинамотерапия). Хороший эффект дают повторные дуоденальные зондирования, закрытые тюбажи, курсовое лечение минеральными водами типа есесентуки 17, баталинская (т. е. высокой 4
5 минерализации); воду назначаются в холодном или слегка подогретом виде по мл 2 3 раза в день за минут до еды. Хирургическое лечение больным с дискинезиями желчных путей не показано. При рефлекторных дискинезиях желчных путей ведущее значение имеет лечение основного заболевания. 5
6 Лечение холецистита Холецистит воспаление желчного пузыря. Это заболевание является крайне распространенным, чеще встречается у женщин. Этиология и патогенез. В возникновении холецистита наибольшее значение имеет различная бактериальная флора, в некоторых случаях лямблиоз. В настоящее время доказана также возможность вирусной этиологии холецистита. Встречаются холециститы токсической и аллергической природы. Проникновение микробной флоры в желчный пузырь может происходить следующими путями: 1) энтерогенным из кишечника; 2) гематогенным из отдельных очагов инфекции; 3) имфогенным. Попадание микробной флоры в желчный пузырь обычно еще не приводит к воспалительному процессу; важным предрасполагающим фактором возникновения холецистита является застой желчи в желчном пузыре. К застою желчи могут приводить желчные камни, сдавления и перегибы желчевыводящих протоков, дискинезии желчного пузыря и желчевыводящих путей, а так же различные анатомические особенности строения желчного пузыря и протоков. Застою желчи в желчном пузыре так же способствуют опущение внутренних органов, беременность, малоподвижный образ жизни, редкие приемы пищи и др. Предрасположение к возникновению холецистита на фоне желчнокаменной болезни, очевидно, обусловлено как постоянным раздражением камнями стенки желчного пузыря, так и сопутствующими желчнокаменной болезни дискинезиями желчного пузыря; кроме того, инфекция, повидимому, может фиксироваться на желчных камнях, что поддерживает воспалительный процесс в желчном пузыре. Холецистит может развиваться при забросу панкреатического сока в желчные пути при их дискинезии с последующим активированием трипсина цитокиназами, тем самым поддерживать воспалительный процесс. Холециститы подразделяются на острые и хронические. 6
7 Лечение острого холецистита. Острый холецистит воспалительный процесс во внепеченочных путях с преимущественным поражением желчного пузыря, при котором происходит нарушение нервной регуляции деятельности печени и желчных путей по выработке, а также изменения самих желчных путей на почве воспаления, застоя желчи и холестеринемии. Этиология и патогенез острого холецистита: Воспалительный процесс в стенке желчного пузыря может быть обусловлен не только микроорганизмом, но и определенным составом пищи, аллергологическими и аутоиммунными процессами. При этом покровный эпителий перестраивается в бокаловидные и слизистые, которые вырабатывают большое количество слизи, уплощается цилиндрический эпителий, им теряются микроворсинки, нарушаются процессы всасывания. В нишах слизистой происходит всасывание воды и электролитов, а коллоидные растворы слизи превращаются в гель. Комочки геля при сокращении пузыря выскальзывают из ниш и слипаются, образуя зачатки желчных камней. Затем камни нарастают и пропитывают центр пигментом. Главными причинами развития воспалительного процесса в стенке желчного пузыря является наличие микрофлоры в полости пузыря и нарушение оттока желчи. Основное значение придается инфекции. Патогенные микроорганизмы могут попадать в пузырь тремя путями: гематогенным, лимфогенным, энтерогенным. Чаще в желчном пузыре обнаруживают следующие организмы: E.coli, Staphilococcus, Streptococcus. Второй причиной развития воспалительного процесса в желчном пузыре является нарушение оттока желчи и ее застой. При этом играют роль механические факторы - камни в желчном пузыре или его протоках, перегибы удлиненного и извитого пузырного протока, его сужение. На фоне желчекаменной болезни, по данным статистики, происходит до 85-90% случаев острого холецистита. Если в стенке пузыря развивается склероз или атрофия, то страдают сократительная и дренажные функции желчного пузыря, что приводит к более тяжелому течению холецистита с глубокими морфологическими нарушениями. Острый холецистит подразделяют на: катаральный, гнойный, флегмонозный и гангренозный. Клиническая картина. Острый холецистит возникает внезапно с болей в правом подреберье и подложечной области; нередко боли иррадиируют в правое плечо и в область правой лопатки. В течение нескольких часов боли усиливаются, однако, редко достигают такой интенсивности, как при желчекаменной колике. Боли зависят от раздражения висцеральной брюшины, покрывающей желчный пузырь. Движения, глубокое дыхание могут усиливать боль. Нередко больной принимает вынужденное положение на правом боку или на спине. Повышается температура тела, появляется озноб. Высокая температура и ознобы позволяют заподозрить гнойный или флегмозный холецистит. Язык сух, обложен. Пульс при простых холециститах учащается соответственно температуре, при деструктивных и, особенно, перфоративных холециститах с развитием перитонита отмечается тахикардия до ударов в минуту. Приступ обычно сопровождается тошнотой, повторной рвотой, метеоризмом; наблюдается задержка стула. У больных при осмотре отмечается иктеричность склер; выраженная желтуха возникает при нарушении проходимости общего желчного протока вследствие обтурации камнем или воспалительными изменениями. Становятся положительными специфические для заболеваний желчевыделительной системы симптомы Ортнера, Захарьина, Образцова Мерфи, Василенко, френикус-симптом, симптомы раздражения брюшины. 7
8 При поверхностной пальпации живота отмечается резкая болезненность в правом подреберье, особенно в проекции желчного пузыря; отмечается напряжение мышц передней брюшной стенки в этой области. В редких случаях при тонкой брюшной стенке, несмотря на болезненность и защитное напряжение мышц, удается пальпировать растянутый, резко болезненный желчный пузырь.желтуха обычно не наблюдается или она незначительна. При остром холецистите проведение дуоденального зондиравания противопоказано. Тяжелое общее состояние больного, высокая температура тела, выраженные ознобы, значительная тахикардия, резкая болезненность живота в правом подреберье, наличие нейтрофильного лейкоцитоза (15 20* 109/л) со значительным палочкоядерным сдвигом (8 12%), токсическая зернистость нейтрофилов, повышение СОЭ дают возможность заподозрить флегмонозный или даже гангренозный холецистит. Термография позволяет определить зону гиперемии кожи над областью проекции желчного пузыря. Течение и осложнение. При благоприятном исходе боли, лихорадочное состояние и изменение крови, достигнув наибольшей выраженности к 2 4-му дню болезни, удерживаются несколько суток, а затем более или менее быстро наступает выздоровление. В некоторых случаях заболевание переходит в хроническую форму, чаще это наблюдается при гнойном и флегмонозном холецистите, чем при катаральном. При неблагоприятном течении острый период болезни затягивается, возможно присоединение осложнений: перфорации желчного пузыря в брюшную полость с развитием перитонита или распространение инфекции на внутренние органы с образованием внутренних желчных свищей, восходящего холангита, абсцессов печени и др. Основными симптомами перфорации желчного пузыря являются внезапная сильнейшая боль в правом подреберье, резко выраженные перитонеальные симптомы, мучительная икота, вздутие живота прекращением отхождения газов и кала, падением артериального давления. Следует помнить, что перитонит при холецистите может возникнуть и без перфорации или при микроперфорации с точечным отверстием в стенке пузыря. Иногда перфорация желчного пузыря не сопровождается столь выраженным болевым симптомом. Диагноз. В типичных случаях диагноз острого холецистита не представляет затруднений. Сильный приступ болей в правом подреберье, сопровождаемый повышением температуры тела, изменениями в клиническом анализе крови, характерные для воспалительного процесса (нейтрофильный лейкоцитоз с палочкоядерным сдвигом, увеличение СОЭ) это основные признаки, которые в первую очередь заставляют врача думать о наличии у больного острого холецистита. Тщательные пальпация и перкуссия области правого подреберья с определением упомянутых выше характерных для этого заболевания симптомов, в необходимых случаях эхография, термография, компьютерная томография позволяют подтвердить этот диагноз. Лечение. Правильная оценка состояния больного и течения заболевания при остром холецистите требует клинического опыта и внимательного наблюдения за состоянием больного, повторных исследований числа лейкоцитов и лейкоцитарной формулы с учетом в динамике местных и общих симптомов. Обязательна неотложная госпитализация больного с подозрением на острый холецистит в хирургические стационары. Недопустимы промедление и попытки консервативного лечения больного дома, так как они нередко приводят к тяжелым последствиям. При отсутствия осложнений, выжидательная тактика под прикрытием массивных доз антибиотиков широкого спектра действия, таких как ампициллин (по 0,5 1 г внутрь каждые4 6 ч), олететрин (по 0,5 г каждые 4 6 ч внутрь) или тетраолеан (по 0,1 г 3 раза в день внутримышечно, а так же внутривенно по 500мг препарата в 25 т- 30 мл воды для инъекций, медленно), левомицетин (по 0,5 0,75 г 4-6 раз в день) и др. Рекомендуются 8
10 рефлекторное влияние со стороны органов брюшной полости; перенесенный острый холецистит; дисбактериоз кишечника. Развитию хронического холецистита способствуют следующие тектогенетические механизмы: 1. дискинезии желчных путей, в результате которых развивается нейрогенная дистрофия слизистой оболочки и мышечного слоя желчного пузыря, создавая в свою очередь благоприятную основу для бактериального воспаления; 2. нейроэндокринные нарушения нарушения вегетативной нервной системы и эндокринной систем, которые, влияя на регуляцию тонуса желчевыводящих путей, ведут к развитию их дискинезии, нейродистрофии желчного пузыря; 3. соединение двух первых механизмов, что помогает проникновению воспалительного процесса в желчный пузырь, изменяет соотношения ингредиентов желчи (холестерина, желчных кислот, билирубина) и таким образом способствует возникновению в дальнейшем желчнокаменной болезни; 4. присоединение аллергических и иммунологических реакций к развитию хронического холецистита. Основные симптомы. Больные хроническим холециститом довольно часто жалуются на боль, которая локализуется обычно в правом подреберье. Как правило, боль возникает после приема алкоголя, жареной, жирной пищи, может сопровождаться тошнотой, рвотой, горечью и сухостью во рту. При одновременной гипертонической дискинезии желчевыводящих путей боли интенсивные, приступообразные; пригипотонической дискинезии боль неинтенсивная, монотонная, постоянная. Хронический холецистин может сопровождаться субиктеричностью склер, зудом кожи, что связано с нарушением желчевыделения при спазме мускулатуры сфинктера Одди или закупорки протока камнем. При пальпации характерны боли в области желчного пузыря, положительный симптом Кора (боль в проекции желчного пузыря при ощупывании на вдохе), симптом Мерфи (больной вдруг прерывает вдох про дотрагивании пальцами до желчного пузыря), симптом Ортнера (боль при постукивании правой реберной дуги), боль в точке Мюсси (между ножками правой грудинно-ключичнососковидной мышцы), в точке Мак-Кензи (в области пересечения правой реберной дуги и наружного края правой мышцы живота). У больного появляются слабость, повышенная раздражительность, возбудимость, плохой сон, вздутие кишечника, запоры или поносы, нарушение аппетита. В период обострения воспалительного процесса может отмечаться субфебрильная температура, в крови лейкоцитоз, возрастание СОЭ. При дуоденальном зондировании порция В мутная, при микроскопическом исследовании выявляется слизь, множество эпителиальных клеток, лейкоцитов. Осложнения. Болезнь может осложниться гепатитом, панкреатитом, дуоденитом. Часто приводит к изменению желчи и возникновению камней (хроническом калькулезном холецистите). 10
11 Диагностика. Кроме объективного исследования применяются лабораторные и инструментальные методы исследования. В период обострения наблюдается лейкоцитоз со сдвигом влево, возрастает скорость оседания эритроцитов. Биохимический анализ крови в период обострения показывает повышенное содержание сиаловых кислот, фибрина, гаптоглобина, возрастание активности трансаминаз, щелочной фосфотазы, возможно увеличение уровня билирубина. В пузырной желчи (порция В) отмечается кислая реакция, много слизи, лейкоцитов, кристаллов жирных кислот, повышенное содержание сиаловых кислот и аминотрансаферазы, снижение концентрации липидного комплекса, билирубина холевой кислоты. Увеличение желчного объема пузыря (более 100 мл) свидетельствует о гипомоторной дискинезии желчевыводящих путей. При холецистографии выявляются отсутствие тени желчного пузыря, нарушение его двигательной функции (резкое замедление опорожнения)и деформация. Ультразвуковое исследование дает возможность определить размеры желчного пузыря. Утолщенные (более 3 мм) и деформированные стенки, а так же нарушение его сокращений свидетельствуют о хроническом холецистите. Лечение. Режим. В период выраженного обострения больных нужно госпитализировать. При сильном болевом синдроме, особенно возникшем впервые или осложнившемся механической желтухой, угрозе развития деструктивного холецистита больных следует направлять в хирургическое отделение. При легком течении заболевания лечение проводят амбулаторно. В период обострения больному рекомендуется постельный режим в течение 7 10 дней. Очень важно состояние психоэмоционального комфорта, особенно при гипертонической дискинезии желчевыводящих путей. При гипокинетической дискинезии постельный режим не рекомендуется. В фазе обострения в первые 1 2 дня назначается питье теплой жидкости небольшими порциями до 6 стаканов в день, несколько сухариков. По мере улучшения состояния протертая пища: слизистые супы (овсяный, рисовый, манный), каши (манная, овсяная, рисовая), кисели, желе, муссы. После купирования обострения назначается диета 5. Питание дробное и частое (5 6 раз в сутки), что способствует лучшему оттоку желчи. Больным хроническим холециститом не рекомендуются продукты, оказывающие раздражающее действие на печень: мясные бульоны, животные жиры, яичные желтки, острые приправы, жареные и тушеные блюда, изделия из сдобного теста. Запрещаются алкогольные напитки и пиво. Купирование болевого синдрома в периоде обострения. При интенсивных болях в правом подреберье, тошноте и повторной рвоте назначают периферические М- 11
12 холинолитики: 1 мл 0,1% раствора Атропина сульфата или 1 мл 0,2% раствора Платифиллина п/к. Они оказывают и противорвотное действие, уменьшают секрецию поджелудочной железы, кислото- и ферментообразование в желудке. После купирования препараты могут быть назначены внутрь: Метацин в дозе 0,004 0,006 г, Платифиллин по 0,005 г на прием. При наличии противопоказаний можно рекомендовать селективный М-холинолитик Гастроцепин внутрь по 50 мг 2 3 раза в день. Для купирования боли применяются также миотропные спазмолитики: 2 мл 2% раствора Папаверина гидрохлорида, 2 мл 2% раствора Но-шпы п/к или в/м 2 3 раза в день, 2 мл 0,25% раствора Феникаберана в/м. В начале приступа желчной колики боль может купироваться приемом 0,005 г Нитроглицерина под язык. При упорных болях используют ненаркотические анальгетики: Анальгин 2 мл 50% раствора в/м или в/в в сочетании с Папаверином гидрохлоридом, Но-шпой и Димедролом; Баралгин 5 мл внутримышечно, Кеторол, Трамал, Триган-Д, Диклофенак. При некупирующихся болях приходится применять наркотические анальгетики: 1 мл 1% раствора Промедола в/м. Не следует применять морфин, т. к. он вызывает спазм сфинктера Одди, препятствует оттоку желчи, провоцирует рвоту. К наркотикам можно добавить 2 мл 0,25% раствора дроперидола в мл 5% раствора глюкозы внутривенно капельно, паранефральные новокаиновые блокады. Регулирующим влиянием на тонус желчевыводящих путей и противорвотным действием обладают метоклопрамид (Церукал) и домперидон (Мотилиум), который можно применять внутрь или в/м по 10 мг 2 3 раза в день. Антибактериальная терапия (АБТ) в период обострения назначается тогда, когда есть основания предполагать бактериальную природу заболевания (лихорадка, лейкоцитоз и др.). Naumnan (1967) назвал свойства «идеального антибиотика» для лечения инфекции желчного пузыря и желчных путей: хорошо выводится желчью при приеме внутрь (т. е. хорошо проникает в желчь); стерилизует желчь и содержимое кишечника (откуда инфекция нередко поступает в желчный пузырь и вызывает воспаление); не разрушается печенью; не обладает гепатотоксичным действием; имеет широкий спектр действия и не разрушается пенициллиназой. Антибактериальные препараты, проникающие в желчь в очень высоких концентрациях. По данным Я. С. Циммермана, наибольшей концентрации в желчи достигают ампициллин и рифампицин. Это антибиотики широкого спектра действия, они оказывают влияние на большинство возбудителей холецистита. Ампициллин относится к полусинтетическим пенициллинам, подавляет активность ряда грамотрицательных (кишечная палочка, энтерококки, протей) и грамположительных бактерий (стафилококки и стрептококки). Хорошо проникает в желчные пути даже при холестазе, назначается внутрь по 0,5 г 4 раза в день или в/м по 0,5 1,0 г каждые 6 ч. Оксациллин полусинтетический пенициллин, оказывает бактерицидное действие преимущественно на грамположительную флору (стафилококк, стрептококк), но неэффективен в отношении большинства грамотрицательных бактерий. В отличие от пенициллина действует на пенициллиназообразующие стафилококки. Хорошо накапливается в желчи и назначается внутрь по 0,5 г 4 6 раз в день до еды или по 0,5 г 4 6 раз в день внутримышечно. Оксамп (ампициллин + оксациллин) препарат бактерицидного действия широкого спектра, подавляет активность пенициллиназообразующих стафилококков. 12
13 Создает в желчи высокую концентрацию. Назначается по 0,5 г 4 раза в день внутрь или в/м. Рифампицин полусинтетический бактерицидный антибиотик широкого спектра действия. Рифампицин не разрушается пенициллиназой, но в отличие от ампициллина не проникает в желчные пути при застойных явлениях в них. Препарат принимается внутрь по 0,15 3 раза в день. Препараты, проникающие в желчь в достаточно высоких концентрациях. Пенициллин (бензилпенициллин-натрий) бактерицидный препарат, активный в отношении грамположительной флоры и некоторых грамотрицательных кокков, на большинство грамотрицательных микроорганизмов не действует. Не активен в отношении пенициллиназообразующих стафилококков. Назначается в/м по ЕД 4 раза в сутки. Феноксиметилпенициллин назначается внутрь по 0,25 г 6 раз в сутки до еды. Тетрациклины обладают бактериостатическим действием как на грамположительную, так и на грамотрицательную флору. Назначаются внутрь по 0,25 г 4 раза в день. Высокоэффективны полусинтетические производные тетрациклина. Антибиотики группы цефалоспоринов. Применяются цефалоспорины I поколения цефалоридин (Цепорин), цефалотин (Кефлин), цефазолин (Кефзол); II поколения цефалексин (Цепорекс), цефуроксим (Кетоцеф), цефамандол (Мандол); III поколения цефотаксим (Клафоран), цефтриаксон (Лонгацеф), цефтазидим (Фортум). Препараты I поколения угнетают большинство стафилококков, стрептококков, многие штаммы кишечной палочки, протея. Цефалоспорины II поколения обладают более широким спектром действия на грамотрицательные бактерии, угнетают резистентные к препаратам I поколения кишечные палочки, различные энтеробактерии. Еще более широким спектром действия обладают цефалоспорины III поколения, они подавляют, кроме перечисленных бактерий, сальмонеллы, шигеллы. Кефзол вводится в/м или в/в по 0,5 1 г каждые 8 ч. Цепорин вводится в/м по 0,5 1 г каждые 8 ч. Клафоран вводится в/м или в/в по 2 г 2 раза в день. Препараты фторхинолонов. Обладают бактерицидными свойствами, препараты широкого спектра действия, достаточно хорошо проникающие в желчь. Назначаются при тяжелой инфекции желчевыводящих путей. Абактал (пефлоксацин) назначается внутрь по 0,4 г 2 раза в день во время еды или в/в капельно 5 мл (0,4 г) в 250 мл 5% раствора глюкозы. Таривид (офлоксацин) назначается по 0,2 г 2 раза в день. Ципролет (ципрофлоксацин) назначается по 0,5 г 2 раза в день. Производные нитрофурана. Подавляют как грамположительные, так и грамотрицательные микроорганизмы. Концентрация Фурадонина в желчи в 200 раз превосходит его содержание в сыворотке крови; Фурадонин подавляет также патогенную флору в желудочно-кишечном тракте, действует на лямблии. Фурадонин и Фуразолидон назначают по 0,1 0,15 г 3 4 раза в день после еды. Хлорофиллипт. Это препарат, содержащий смесь хлорофиллов, находящихся в листьях эвкалипта, подавляет грамположительные и грамотрицательные микроорганизмы, в том числе и пенициллиназообразующие стафилококки. Назначается по капель 1% спиртового раствора 3 раза в день. При обострении хронического холецистита лечение антибактериальными средствами проводится в течение 7 10 дней. Антибактериальные средства целесообразно сочетать с желчегонными препаратами, оказывающими бактерицидное и противовоспалительное действие (Циквалон по 0,1 г 3 4 раза в день перед едой; Никодин по 0,5 г 3 4 раза в день перед едой). 13
15 Холензим выпускается в таблетках по 0,3 г, содержащих желчи сухой 0,1 г, высушенной поджелудочной железы 0,1 г, высушенной слизистой тонких кишок убойного скота 0,1 г, т. е. имеет в своем составе ферменты, трипсин и амилазу и оказывает желчегонное действие. Принимается по 2 таблетки 3 раза в день после еды в течение 3 4 недель. Дигестал содержит 200 мг панкреатина, 50 мг гемицеллюлазы, 25 мг экстракта желчи. Препарат обладает желчегонным действием и улучшает пищеварение в кишечнике. Принимается по 1 таблетке 3 раза в день после еды в течение 4 недель. Лиобил выпускается в таблетках по 0,2 г. Препарат лиофилизированной бычьей желчи, содержит в 5 раз больше желчных кислот, чем Аллохол и Холензим. Применяется по 1 3 таблетки 3 раза в день в конце еды в течение 3 4 недель. В этой группе желчегонные препараты, являющиеся желчными кислотами, увеличивают объем желчи, а препараты, содержащие желчь животных, повышают содержание холатов; Холензим оказывает спазмолитическое действие. Аллохол подавляет процессы брожения в кишечнике, как и Фестал. Синтетические холеретики Никодин таблетки 0,5 г. Обладает желчегонным, противовоспалительным и антимикробным действием. Назначается по 1 2 таблетки 3 раза в день до еды в течение 2 3 недель. Циквалон таблетки по 0,1 г. Принимается по 1 таблетке 3 4 раза в день перед едой в течение 3 4 недель. Оксафенамид таблетки по 0,25 г, производное салициловой кислоты. Значительно увеличивает объем желчи, уменьшает ее вязкость, снижает уровень холестерина и билирубина в крови. Назначается по 1 2 таблетки 3 раза в день перед едой в течение 1 2 недель. Названные выше желчегонные средства обладают также противовоспалительным, антимикробным действием, подавляют процессы брожения и гниения в кишечнике. Одестон препарат, содержащий в 1 драже 200 мг гимекромона, обладающего спазмолитическими и холеретическими свойствами. Стимулируя холепоэз и холерез, препарат нормализует давление в желчном пузыре, уменьшает застой желчи и воспаление в желчных путях. Назначают по 1 драже 3 раза в день перед едой. Препараты растительного происхождения. Эффект растительных холеретиков обусловлен наличием в них эфирных масел, смол, флавонов, фитостеринов. Цветки бессмертника применяются в виде отвара (6 12 г на 200 мл воды) по 1/2 стакана в теплой воде 2 3 раза за 15 мин до еды 3 4 недели или в виде сухого экстракта бессмертника 1 г 3 раза в день перед едой в течение 2 4 недель. Кукурузные рыльца применяются в виде отвара (10 г на 200 мл воды) по 1/4 стакана 3 раза перед едой в течение 3 5 недель или в виде жидкого экстракта на 70% спирте по капель 2 3 раза в день перед едой в течение 3 5 недель. Фламин в таблетках по 0,05 г, сухой концентрат бессмертника, содержит сумму флавонов. Принимают по 1 таблетке 3 раза в день за 30 мин до еды в течение 1 месяца. Мята перечная применяется в виде настоя (5 г на 200 мл воды) по 1/2 1/3 стакана 2 3 раза за 15 мин до еды 2 4 недели. Холосас сироп из сгущенного водного экстракта шиповника и сахара, принимают по 1 2 чайных ложки 2 3 раза в день перед едой 2 4 недели. Холагол содержит красящее вещество корня куркумы (0,0225 г), эмодин из крушины (0,009 г), магния салицилат, эфирные масла, спирт (0,8 г), оливковое масло (до 10 г), принимают по 5 капель на сахаре 3 раза в день перед едой в течение 2 4 недель. 15
16 Петрушка применяется в виде отвара (6 12 г на 200 мл воды) по 1/2 стакана в теплом виде 2 3 раза в день за 15 мин до еды 2 4 недели. Холафлукс препарат, содержащий экстракт обезвоженных листьев шпината, плодов чертополоха, травы чистотела, травы тысячелистника, корня солодки, корневища ревеня, корня и травы одуванчика, алоэ, корневища и масла куркумы, травы ревухи. Оказывает желчегонное и спазмолитическое действие. Назначается по 1 чайной ложке порошка, растворенного в 100 мл горячей воды, 2 3 раза в день до еды. Растительными холеретиками являются также вахта трехлистная (используют листья), корни и листья одуванчика, плоды тмина, цветки и трава тысячелистника, корень цикория, сок и трава чистотела. Все препараты этой группы повышают секрецию желчи, уменьшают ее вязкость, увеличивают содержимое холатов (бессмертник, шиповник, холагол), оказывают противомикробное (бессмертник, пижма, мята), противовоспалительное действие (олиметин, холагол, шиповник), обладают холеспазмолитическим эффектом (бессмертник, кукурузные рыльца) и холекинетическими свойствами (пижма, петрушка, барбарис). Гидрохолеретики Механизм действия желчегонных средств этой группы: увеличение количества желчи за счет водного компонента; ограничение обратного всасывания воды и электролитов в желчном пузыре и в желчевыводящих путях; повышение коллоидной устойчивости желчи и ее текучести. К препаратам этой группы относятся, в основном, минеральные воды: «Ессентуки» 17 (сильно минерализованная) и 4 (слабо минерализованная), «Джермук», «Ижевская», «Нафтуся», «Арзни», «Смирновская», «Славяновская». Эффект минеральных вод зависит от содержания анионов S04, связанных с катионами натрия (желчегонное действие) и магния (холекинетическое действие). Гидрохолеретическим действием обладают также салицилаты и препараты валерианы. Минеральные воды принимают за минут до еды по 1/2 стакана 3 4 раза в день при хорошей переносимости по 1 стакану 3 4 раза в день. Препараты, стимулирующие желчевыделение Холекинетики. Они раздражают слизистую оболочку двенадцатиперстной кишки, вызывают выделение холецистокинина, который способствует сокращению желчного пузыря, расслабляет сфинктер Одди. Ксилит получают из хлопковой шелухи, выпускают в виде плиток по г. Применяют в виде 10% раствора по мл 2 3 раза в день за 30 мин до еды в течение 1 3 месяцев. Сорбит образуется при гидрировании глюкозы. Применяется в виде 10% раствора по мл 2 3 раза за 30 мин до еды в течение 1 3 месяцев. Кроме холекинетического, они оказывают холеретическое и послабляющее действие, положительно влияют на липидный обмен. Магния сульфат принимается в виде 20 25% раствора по 1 столовой ложке натощак 10 дней. Карлсбадская соль принимается по 1 чайной ложке на стакан воды за 30 мин до еды. Берберин таблетки по 0,005 г. Препарат содержит алкалоид листьев барбариса. Принимается по 1 2 таблетки 3 раза в день перед едой в течение 3 4 недель. Спиртовая настойка листьев барбариса принимается по 25 капель 3 раза в день перед едой. 16
17 Отвар пижмы применяется по 1 столовой ложке 3 раза в день перед едой в течение 2 3 недель. Отвар готовится из 10 г на 200 мл воды. Масло подсолнечное, оливковое, облепиховое применяют по 1 столовой ложке 3 раза в день перед едой. Холеспазмолитики. Препараты, вызывающие расслабление желчных путей. К этой группе относятся холинолитики (Платифиллин, экстракт белладонны), Эуфиллин, Нитроглицерин. Препараты обладают спазмолитическим действием, этот эффект облегчает отхождение желчи и купирует болевой синдром при гиперкинетических дискинезиях. Олиметин выпускается в капсулах, 1 капсула содержит масла аира 0,025 г, оливкового масла 0,9205 г, масла мяты перечной 0,017 г, терпентинного масла 0,341 г, серы очищенной 0,0034 г. Обладает спазмолитическим, желчегонным, противовоспалительным действием. Применяется по 2 капсулы 3 раза в день до еды в течение 1 2 месяцев. Тактика применения желчегонных средств При обострении хронического холецистита и наличии желчной колики применяются холеспазмолитики (Платифиллин, Атропин, Но-шпа, Папаверин), в последующие несколько дней после обострения желчегонные средства, оказывающие противовоспалительн ое и противомикробное действие (Никодин, Циквалон), в дальнейшем по мере купирования обострения воспалительного процесса назначаются и другие холеретики; через 7 8 дней после купирования обострения возможно применение холецистокинетиков (при гипотонии желчевыводящих путей). Лечение желчнокаменной болезни Желчнокаменная болезнь (син. калькулезный холецистит) хроническое обменное заболевание гепатобилиарной системы, характеризующееся образованием желчных камней в желчном пузыре (холецистолитиаз, хронический калькулезный холецистит), в общем желчном протоке (холедохолитиаз), в печеночных желчных протоках (внутрипеченочный холелитиаз). Этиология и патогенез. Это полиэтиологическое заболевание: только взаимодействие различных факторов способствует образованию камней. Желчнокаменную болезнь вызывают такие же факторы, что и бескаменный холецистит. Развитию желчнокаменной болезни способствует гиповитаминоз, том числе эндогенного и экзогенного происхождения, а также наследственный фактор. Основными факторами, приводящими к развитию ЖКБ, являются воспаление желчевыводящих путей 17
18 (хронический холецистит, холангит, воспаление общего пузырного и общего желчного протоков), нарушения метаболизма и застой желчи. Большую роль играют нарушения метаболизма, в первую очередь билирубина и холестерина обеих составных частей желчи, которые плохо растворяются в воде и удерживаются в растворе под влиянием эмульгирующего действия желчных кислот. При превышении нормальной концентрации в желчи холестерина или билирубина создаются условия для образования камней. Нарушение обмена холестерина и гиперхолестеринемия наблюдаются при ожирении, сахарном диабете, атеросклерозе, гиперлипопротеинемиях IIА, IIБ, III, IV типов, подагре. Гипербилирубинемии и образованию пигментных камней способствует врожденная гемолитическая анемия (наследственный микросфероцитоз). Большое значение имеет нарушение рационального питания избыточное употребление богатой жиром пищи. Развитию желчнокаменной болезни способствуют гиповитаминоз А экзо- и эндогенного происхождения, а также наследственный фактор. По мнению А. М. Ногаллера, к развитию желчнокаменной болезни предрасполагают беременность (у 77.5% всех больных женщин), нерегулярное питание (53.4% всех больных), малоподвижный образ жизни (48.5% избыточная масса (37.8%), отягощенная заболеваниями обмена веществ наследственность (32.1%), перенесенные ранее брюшной тиф или сальмонеллез (31.396), малярия (20.8%), вирусный гепатит (6.5%), богатое жирами или избыточное питание (20%), сахарный диабет (2.6%). Большое значение имеет хроническое нарушение дуоденальной проходимости (ХНДП). При ХНДП развивается высокая степень дуоденальной гипертензии, в этих условиях вследствие чрезмерного затруднения оттока желчи из желчного пузыря развивается холестаз, а затем образуются камни. Желчные камни образуются вследствие выпадения в осадок и кристаллизации главных составных частей желчи. Этому процессу способствуют дисхолия (изменение состава желчи), воспаление, застой желчи. Чаще всего камни образуются в желчном пузыре, реже в желчном и печеночном протоках и внутрипеченочных желчных ходах. Различают следующие виды желчных камней: 1. Гомогенные (однородные) камни: холестериновые камни образуются на почве расстройства обмена веществ, чаще всего у тучных больных, без воспалительных изменений в желчном пузыре, имеют округлую форму, диаметр от 4 до 15 мм, локализуются обычно в желчном пузыре; рентгенонегативны; пигментные (билирубиновые) камни также образуются в асептической среде. Появляются вследствие усиленного распада эритроцитов при врожденной гемолитической анемии, серповидной анемии, талассемии. Эти камни малой величины, на разрезе черного цвета, обычно множественные, располагаются как в желчном пузыре, так и в желчных протоках; известковые камни (встречаются редко). 2. Смешанные камни (80% всех желчных камней). Ядро состоит из органического вещества, вокруг которого отлагаются слои из трех основных элементов холестерина, желчного пигмента, солей кальция. 3. Сложные камни встречаются в 10% случаев холелитиаза, являются комбинацией обеих форм. Ядро камня содержит холестерин, а его оболочка имеет смешанный характер (кальций, билирубин, холестерин). Возникают при воспалительных процессах в желчном пузыре и желчных путях. Современные представления о механизме образования желчных камней следующие: 1) перенасыщение желчи холестерином; 2) активация в ней процессов 18
Заболевания желчевыводящих путей Классификация. 1.Функциональные заболевания (дискинезии): А.Дисфункция желчного пузыря и желчевыводящих путей - гипокинетический тип - гиперкинетический тип Б.Дисфункция
Хронический гастрит у детей. Сестринское дело в педиатрии. Хронический гастрит длительно существующее воспаление слизистой оболочки желудка диффузного или очагового характера с постепенным развитием её
Заболевания печени и желчевыводящих путей. Причины их вызывающие. Гепатит. Холецистит. Желчнокаменная болезнь. Докладчик: Лоскутова Мария Руководитель: Еремченко Наталья Викторовна Старший преподаватель
ЛЕКЦИЯ 17 ТЕМА: ЗАБОЛЕВАНИЯ ОРГАНОВ ПИЩЕВАРЕНИЯ ПЛАН: 1. Общая характеристика системы органов пищеварения 2.Острый гастрит 3.Острая печеночная колика 1.ОБЩАЯ ХАРАКТЕРИСТИКА БОЛЕЗНЕЙ СИСТЕМЫ ОРГАНОВ ПИЩЕВАРЕНИЯ
Хронический бескаменный холецистит (ХБХ) Профессор Махов В.М. ХБХ-хроническое воспалительное заболевание желчного пузыря, сопровождающееся болями, нарушениями моторики желчного пузыря и поступлением желчи
МЕХАНИЗМ ДЕЙСТВИЯ ПИТЬЕВЫХ МИНЕРАЛЬНЫХ ВОД БУЗ УР «Республиканская больница медицинской реабилитации Министерства Здравоохранения Удмуртской Республики» п. Кизнер ДРЕВНЯЯ ЛЕГЕНДА Согласно древней легенде,
Г Л А В А Симптомы 1. Боль в животе П ричинами боли в животе могут быть различные заболевания: желудочно-кишечного тракта (гастрит, язвенная болезнь, энтерит); печени и желчного пузыря (гепатит, холецистит,
2 Биологически активная добавка к пище Панкраген является парафармацевтиком, содержащим набор аминокислот (лизин, глутаминовая кислота, аспарагиновая кислота, триптофан), способствующих поддержанию функции
ДИСФУНКЦИОНАЛЬНЫЕ РАССТРОЙСТВА БИЛИАРНОГО ТРАКТА У ДЕТЕЙ Определение В основе расстройств функций желчевыделительной системы лежат нарушения, характеризующиеся несогласованным, несвоевременным, недостаточным
Калькулезный холецистит Под калькулѐзным холециститом понимают форму хронического холецистита, которая характеризуется наличием в желчном пузыре наличием конкрементов (камней). Болезнь может носить длительный
Желчнокаменная болезнь Печень и поджелудочная железа Печень Желчный пузырь Общий желчный проток Поджелудочная железа 12 перстная кишка Факторы предрасполагающие к возникновению ЖКБ Наследственность Нарушение
Дисбактериоз (от др.греч. δυσ приставка, отрицающая положительный смысл слова или усиливающая отрицательный, и «бактерия») качественное изменение нормального видового состава бактерий (микробиоты) кишечника
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ УКРАИНЫ МИНИСТЕРСТВО ОБРАЗОВАНИЯ И НАУКИ УКРАИНЫ СУМСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ А. И. Смиян, С. В. Попов СБОРНИК ТЕСТОВЫХ ВОПРОСОВ ПО ПЕДИАТРИИ для студентов-иностранцев,
Артишок в капсулах Что это такое? Всеми любимый артишок теперь в удобной расфасовке! Удобно взять с собой в дорогу, на дачу, на пикник! 1 капсула приравнивается к 20 мл горького Артишока. Что это дает?
Программа лечения печени, поджелудочной железы и желчного пузыря Цель программы: Добиться длительной ремиссии хронических заболеваний печени, поджелудочной железы и желчного пузыря и снизить проявление
На эти вопросы нам поможет ответить президент союза врачей Литвы, руководитель клиники детской гастроэтерологии и детской онкогематологии больницы Литовского университета, член коллегии Совета обязательного
Цистит воспаление мочевого пузыря, наиболее частое его заболевание. Острый и хронический цистит имеют, в основном, патоморфологические отличия. Этиология. В большинстве случаев цистит вызван инфекцией
SORBEX Классический инструкция Состав действующее вещество: 1 капсула содержит угля активированного 0,25 г вспомогательные вещества: желатин, железа оксид черный (Е172), бриллиантовый черный (Е 151). Лекарственная
ЛЯМБЛИОЗ, ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ ДЛЯ ЛЕЧЕНИЯ Лямблиоз это широко распространенное заболевание, которое развивается вследствие поражения тонкого кишечника и печени. Возбудителями лямблиоза являются лямблии
Тема семинара Применение аппарата БИОМЕДИС М при дискинезии желчевыводящих путей. Желчекаменная болезнь. Желчь особая пищеварительная жидкость, которая вырабатывается в печени крупнейшей железе нашего
ДИСКИНЕЗИЯ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ Дискинезия желчевыводящих путей (ДЖВП) - это нарушение функции (моторики) желчного пузыря и (или) протоков. Классификация Форма Тип Фаза Первичная Гипертонический Обострение
УДК 616.36 ББК 54.13 Я 49 «Семейная энциклопедия здоровья» Якубенкова Ирина Васильевна ЗДОРОВАЯ ПЕЧЕНЬ ПИЩЕВАРИТЕЛЬНАЯ СИСТЕМА Научно-популярное издание Научный редактор доктор медицинских наук, профессор
Функциональные нарушения жкт у детей реферат Реферат: Дискинезия желчевыводящих путей. любая хроническая патология желудочнокишечного тракта (особенно воспалительная), рациональная терапия функциональных
Когда беременность и роды уже позади, приходит время грудного вскармливания периода, во время которого здоровье женщины становится особенно уязвимым. В ослабленный организм молодой матери достаточно легко
Заболевания мочевыделительной системы: симптомы, лечение Мочевыделительная система человека одна из важнейших систем организма. Она ответствует за сохранения баланса биологических жидкостей и жизненно
КОЛОЦИНТ-ПЛЮС Введение Распространенность заболеваний желудочно-кишечного тракта неуклонно растет. Так, по данным регистрации заболеваемости в России, каждый десятый взрослый житель страдает тем или иным
Системная программа коррекции кашля и восстановления бронхов Бронхит это воспаление слизистой оболочки бронхов. Различают острый и хронический бронхит Острый бронхит чаще всего вызывается стрептококками,
Фиточай 10. «При воспалениях мочевого пузыря» Существует очень много заболеваний, принимающих практически сразу хроническое течение. Заболевания мочевого пузыря достаточно распространены как среди мужчин,
Мочекаменная болезнь распространенное заболевание кошек, собак и других видов животных, проявляющееся образованием в нижних мочевыводящих путях и мочевом пузыре солевых кристаллов, а позже песка и камней.
Стенокардия. Подготовила старшая медицинская сестра 9 отделения Милькович Наталья Владимировна Стенокардия. Приступы внезапной боли в груди вследствие острого недостатка кровоснабжения сердечной мышцы
Правила подготовки к рентгенологическим исследованиям Советы специалистов рентген-кабинета. 1. Правила подготовки к рентгенологическим исследованиям желудка и тонкого кишечника. - Больные с нормальной
Кемеровская государственная медицинская академия Обучающие тесты по хирургическим болезням для студентов 3 курса стоматологического факультета Кемерово 2004 Министерство здравоохранения Российской Федерации
ФИЗИОЛОГИЯ ПЕЧЕНИ Самая крупная железа в организме, состоящая из секреторных клеток гепатоцитов, продуцирующих желчь пищеварения Рис. 13.18. Наружное строение печени Печень полифункциональный орган, занимает
Когда еда - это здоровье источники витаминов и минеральных веществ ягоды, фрукты, овощи каждый день! Некоторые витамины не образуется в организме человека и не накапливаются, а поступают только с пищей!!!.
Зондирование желудка. Показания, техника выполнения манипуляции по шагам. Сифонная клизма. Показание, техника выполнения манипуляции по шагам. Симптом «кашлевого толчка». Показание, техника выполнения
Лечение различных заболеваний минеральными водами Билинска Киселка и Зайечицка Горька Комплексное применение минеральных вод при прилечении различных заболеваний Совместное комплексное применение Билинской
Абсолютно физиологичный для организма эффективный механизм действия позволяет существенно снизить аппетит и объем потребляемой пищи. Идеальный комплекс для коррекции веса СОСТАВ Лактитол (лактит) 2,0 г
ДИСКИНЕЗИЯ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ: ПРОБЛЕМЫ ДИАГНОСТИКИ Федорова Д.Д., Турчина М.С. ФГБОУ ВО «Орловский государственный университет им. И.С. Тургенева» Орел, Россия BILIARY DYSKINESIA: PROBLEMS OF DIAGNOSIS
Консультация www.маммолог.онлайн Консультация www.венеролог.онлайн По статистике одно из самых распространенных последствий праздничных дней с их перееданием и алкогольными возлияниями это острый панкреатит
Выполнил врач хирург: Крылдаков А.А Несмотря на то, что беременность это физиологическое состояние организма, она также является периодом повышенной нагрузки на все органы, особенно значительной для женщин,
Предупреждение онкологических Предупреждение онкологических Многочисленные исследования доказывают, что риск возникновения многих во взрослом возрасте связан с тем, подвергался ли человек в детском возрасте
«Мы есть то, что мы едим» или «Заболевания, связанные с неправильным питанием» Самоанализ Едите ли вы по утрам? Часто вы едите в спешке и на ходу, например, по дороге куда-нибудь? Любите ли вы есть чипсы,
Общие принципы Диетическое питание способствует щажению почек, снижению артериального давления, устранению обменных нарушений, выведению из организма азотистых шлаков, недоокисленных продуктов обмена,
ТЕОРЕТИЧЕСКИЕ ВОПРОСЫ ДЛЯ ПРОМЕЖУТОЧНОЙ АТТЕСТАЦИИ по дисциплине «Основы патологии» 1. Сравните клинические признаки острой и хронической форм панкреатита. 2. Сравните виды тромбозов и их роль в патологии.
А.А. Ильченко БОЛЕЗНИ ЖЕЛЧНОГО ПУЗЫРЯ И ЖЕЛЧНЫХ ПУТЕЙ Руководство для врачей Издание второе, переработанное и дополненное Медицинское информационное агентство Москва 2011 УДК 616.361/.366 ББК 54.13 И48
Военно-медицинская академия им. С.М. Кирова Кафедра и клиника госпитальной терапии ЗАКЛЮЧЕНИЕ о клинической эффективности биологической активной добавки «ПРОБАЛАНС» в комплексном лечении билиарной дисфункции
Пищеварительная система человека Значение пищеварения Пищеварение процесс физической и химической обработки пищи в пищеварительном тракте, начальный этап обмена веществ; благодаря пищеварению человек получает
Cахарный диабет Сахарный диабет Это хроническое заболевание, при котором повышается уровень глюкозы (сахара) в крови из-за недостатка инсулина, который вырабатывается - клетками поджелудочной железы. Классификация
1 СИТУАЦИОННЫЕ ЗАДАЧИ ГИА (С эталонами ответов) ЖЕЛУДОЧНО-КИШЕЧНЫЙ ТРАКТ ЗАДАЧА 1** На массаж направлен больной 40 лет с диагнозом хронический гастрит с пониженной секрецией. Из анамнеза: в течение 4-х
В.Т. Ивашкин О.М. Драпкина ПРОПЕДЕВТИКА ВНУТРЕННИХ БОЛЕЗНЕЙ ГАСТРОЭНТЕРОЛОГИЯ УЧЕБНОЕ ПОСОБИЕ Министерство образования и науки РФ Рекомендовано ГОУ ВПО «Первый Московский государственный медицинский университет
СЖ и ХС - общие положения. Желтуха - синдром, развивающийся вследствие накопления в крови и тканях избыточного количества билирубина. Характерен не только для заболеваний печени, но и других органов. Холестаз
Ю.Я. Венгеров «Сепсис это патологический процесс, в основе которого лежит реакция организма в виде генерализованного (системного) воспаления на инфекцию различной природы (бактериальную, вирусную, грибковую)».
Синусовая аритмия у детей: причины, симптомы, лечение заболевания Самым главным органом тела человека является сердце, его работа заключается в доставке с током крови всех питательных веществ в ткани и